รอบประจำเดือน
รอบประจำเดือน เป็นการเปลี่ยนแปลงตามธรรมชาติสม่ำเสมอที่เกิดขึ้นในระบบสืบพันธุ์เพศหญิง (โดยเฉพาะมดลูกและรังไข่) ซึ่งทำให้เกิดการตั้งครรภ์ขึ้นได้[1][2] รอบประจำเดือนมีความจำเป็นต่อการผลิตเซลล์ไข่ และเตรียมมดลูกสำหรับการตั้งครรภ์[1] รอบประจำเดือนเกิดขึ้นเนื่องจากการเพิ่มขึ้นและลดลงของเอสโตรเจน วงจรนี้ส่งผลให้ความหนาของเยื่อบุมดลูกและการเจริญเติบโตของไข่ ไข่จะถูกปล่อยออกจากรังไข่ประมาณวันที่ 14 ในรอบ; เยื่อบุผิวที่หนาขึ้นของมดลูกให้สารอาหารแก่ตัวเอ็มบริโอหลังฝังตัว หากไม่เกิดการตั้งครรภ์ เยื่อบุจะถูกปล่อยออกมาเกิดเป็นประจำเดือน หรือ "รอบเดือน"[3]
หญิงถึง 80% รายงานว่ามีอาการในช่วงหนึ่งถึงสองสัปดาห์ก่อนมีประจำเดือน[4] อาการที่พบบ่อย ได้แก่ สิว เจ็บเต้านม ท้องอืด รู้สึกเหนื่อยล้า หงุดหงิดและพื้นอารมณ์แปรปรวน[5] อาการเหล่านี้รบกวนชีวิตปกติและจัดเป็นกลุ่มอาการก่อนมีประจำเดือนในหญิง 20 ถึง 30% และใน 3 ถึง 8% เป็นอาการที่รุนแรง[4]
รอบแรกมักเริ่มระหว่างอายุ 12 ถึง 15 ปี เรียก การเริ่มแรกมีระดู (menarche)[6] แต่อาจพบได้เร็วสุดอายุ 8 ปี ซึ่งยังถือว่าปกติอยู่[3] อายุเฉลี่ยของรอบแรกในหญิงประเทศกำลังพัฒนาพบช้ากว่าในหญิงประเทศพัฒนาแล้ว ระยะเวลาตรงแบบระหว่างวันแรกของรอบแรกจนถึงวันแรกของรอบถัดไป คือ 21 ถึง 45 วันในหญิงสาว และ 21 ถึง 35 วันในผู้ใหญ่ (เฉลี่ย 28 วัน[3][7][8]) ประจำเดือนหยุดเกิดขึ้นหลังวัยหมดระดู ซึ่งปกติเกิดระหว่างอายุ 45 และ 55 ปี[9] ปกติเลือดออกประมาณ 3 ถึง 7 วัน[3]
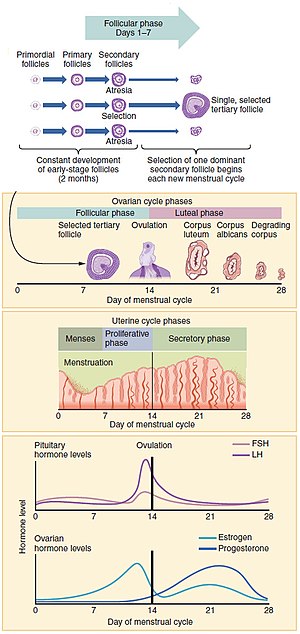
การเปลี่ยนแปลงของฮอร์โมนเป็นตัวกำหนดรอบประจำเดือน[3] การเปลี่ยนแปลงเหล่านี้สามารถเปลี่ยนแปลงได้โดยใช้การคุมกำเนิดด้วยฮอร์โมนเพื่อป้องกันการตั้งครรภ์[10] รอบหนึ่งแบ่งออกเป็นสามระยะตามเหตุการณ์ในรังไข่ (รอบรังไข่) หรือในมดลูก (รอบมดลูก)[1] รอบรังไข่ประกอบด้วยระยะถุงน้อย (follicular), การตกไข่ และระยะลูเทียม (luteal) ขณะที่รอบมดลูกแบ่งออกเป็นระยะมีประจำเดือน ระยะเพิ่มจำนวน (proliferative) และระยะหลั่ง (secretory)
การขับเลือดประจำเดือนหยุดเมื่อปริมาณเอสโตรเจนค่อย ๆ เพิ่มขึ้นในระยะถุงน้อย และเยื่อบุมดลูกหนาตัวขึ้น ถุงน้อยในรังไข่เริ่มเติบโตภายใต้อิทธิพลของอันตรกิริยาระหว่างฮอร์โมนหลายชนิด และหลังผ่านไปหลายวัน ถุงน้อยจะเด่น (dominant) ขึ้นมาหนึ่งหรือสองถุง ส่วนถุงน้อยที่เหลือฝ่อลงและตายไป ประมาณกลางรอบ 24–36 ชั่วโมงหลังจากการเพิ่มขึ้นกระทันหันของฮอร์โมนลูทีไนซิง (luteinizing hormone, "ทำให้เหลือง") ถุงน้อยเด่นจะปล่อยเซลล์ไข่ออกมา เรียกเหตุการณ์นี้ว่า การตกไข่ หลังการตกไข่ เซลล์ไข่อยู่ได้ไม่เกิน 24 ชั่วโมงหากไม่มีการปฏิสนธิ ส่วนถุงน้อยเด่นที่เหลืออยู่ในรังไข่จะกลายเป็นคอร์ปัสลูเทียม (corpus luteum, "กายเหลือง") ซึ่งมีหน้าที่หลักในการผลิตโปรเจสเตอโรนปริมาณมาก ภายใต้อิทธิพลของโปรเจสเตอโรน เยื่อบุมดลูกจะเกิดการเปลี่ยนแปลงเพื่อเตรียมรับการฝังตัวของเอ็มบริโอที่อาจเกิดขึ้นเพื่อทำให้เกิดการตั้งครรภ์ หากการฝังไม่เกิดขึ้นภายในประมาณสองสัปดาห์ คอร์ปัสลูเทียมจะม้วนเข้า ทำให้ระดับฮอร์โมนโปรเจสเตอโรนและสโตรเจนลดลงอย่างรวดเร็ว การลดลงของฮอร์โมนทำให้มดลูกสลัดเยื่อบุทิ้ง เป็นกระบวนการที่เรียก การมีประจำเดือน การมีประจำเดือนยังเกิดขึ้นในไพรเมตที่ใกล้ชิดกับมนุษย์ด้วย คือ ลิงไม่มีหางและลิง[11]
การเริ่มต้นและความถี่
แก้อายุเฉลี่ยของการเริ่มแรกมีระดู คือ 12–15 ปี[6][12] ทั้งนี้บางทีเด็กอายุตั้งแต่ 8 ปีเริ่มมีประจำเดือนแล้ว และยังถือว่าปกติอยู่[3] คาบแรกนี้มักจะเกิดในหญิงประเทศกำลังพัฒนาช้ากว่าในหญิงประเทศพัฒนาแล้ว[8]
อายุเฉลี่ยของการเริ่มแรกมีระดู ได้แก่ ประมาณ 12.5 ปีในสหรัฐ[13] 12.7 ปีในแคนาดา[14] 12.9 ปีในสหราชอาณาจักร[15] และ 13.1 ปีในไอซ์แลนด์[16] ปัจจัยต่าง ๆ เช่น พันธุศาสตร์ อาหารและสุขภาพโดยรวมอาจมีผลต่อเวลาดังกล่าว[17]
การหยุดรอบประจำเดือน ณ จุดสิ้นสุดของวัยเจริญพันธุ์ของหญิง เรียก วัยหมดระดู อายุเฉลี่ยของวัยหมดระดูในหญิงคือ 52 ปี และปกติพบระหว่าง 45 และ 55 ปี วัยหมดระดูก่อนอายุ 45 ถือว่า "ก่อนกำหนด" ในประเทศอุตสาหกรรม[18] อายุของวัยหมดระดูเป็นผลมาจากปัจจัยทางวัฒนธรรมและชีวภาพเช่นเดียวกับอายุของการเริ่มแรกมีระดู[19] อย่างไรก็ตาม ความเจ็บป่วย การผ่าตัดบางอย่าง หรือการรักษาทางการแพทย์อาจทำให้วัยหมดประจำเดือนเกิดขึ้นเร็วกว่าปกติได้[20]
ความยาวของรอบประจำเดือนหญิงนั้นแปรผันได้บ้าง คือ บางรอบสั้นบางรอบยาว หญิงที่มีความแตกต่างระหว่างรอบสั้นที่สุดและยาวที่สุดไม่เกิน 8 วันถือว่ามีรอบประจำเดือนสม่ำเสมอ ทั้งนี้ปกติหญิงมีความแปรผันของความยาวรอบหนึ่งไม่เกิน 4 วัน ความแปรผันของความยาวระหว่าง 8 ถึง 20 วันถือว่ามีรอบไม่สม่ำเสมอปานกลาง ส่วนความแตกต่างเกิน 21 วันถือว่าไม่สม่ำเสมออย่างยิ่ง[21]
รอบประจำเดือนเฉลี่ยกินเวลา 28 วัน หญิงอายุต่ำกว่า 25 ปีมีความแปรปรวนของความยาวรอบประจำเดือนสูงสุด และอายุ 25 ถึง 39 ปีต่ำสุดหรือสม่ำเสมอที่สุด[7] ต่อจากนั้นความแปรปรวนเพิ่มขึ้นเล็กน้อยสำหรับหญิงอายุ 40 ถึง 44 ปี[7]
ระยะลูเทียม (หลังตกไข่) ของรอบประจำเดือนนั้นมีความยาวเกือบเท่ากันในบุคคลส่วนใหญ่ (เฉลี่ย 14.13 วัน ส่วนเบี่ยงเบนมาตรฐาน 1.41 วัน)[22] ขณะที่ระยะถุงน้อยมีแนวโน้มแปรปรวนมากกว่า (การแจกแจงล็อกปกติ 95% ของบุคคลมีระยะถุงน้อยอยู่ระหว่าง 10.3 ถึง 16.3 วัน)[23] ระยะถุงน้อยยังดูเหมือนสั้นลงอย่างมีนัยสำคัญตามอายุ (ค่าเฉลี่ยเรขาคณิต 14.2 วันในหญิงอายุ 18–24 ปีเทียบกับ 10.4 วันในหญิงอายุ 40–44 ปี)[23]
ผลกระทบต่อสุขภาพ
แก้กายภาพ
แก้หญิงบางส่วนที่มีอาการทางระบบประสาทมีอาการกำเริบเพิ่มขึ้นในเวลาเดียวกับรอบประจำเดือนแต่ละรอบ ตัวอย่างเช่น ทราบกันว่าการลดระดับเอสโตรเจนเป็นปัจจัยกระตุ้นของไมเกรน[24] โดยเฉพาะเมื่อหญิงที่ป่วยเป็นไมเกรนนั้นกำลังรับประทานยาเม็ดคุมกำเนิดอยู่ด้วย หญิงหลายคนที่เป็นโรคลมชักมีอาการชักมากขึ้นในแบบรูปที่เชื่อมโยงกับรอบประจำเดือน เรียกว่า "โรคลมชักที่เกี่ยวข้องกับประจำเดือน" (catamenial epilepsy)[25] ทั้งนี้ดูเหมือนโรคลมชักที่เกี่ยวข้องกับประจำเดือนมีหลายแบบรูป (เช่น โรคลมชักที่สอดคล้องกับเวลามีประจำเดือน หรือสอดคล้องกับเวลาตกไข่) และยังไม่มีการศึกษาความถี่ของอาการชักแน่ชัด การศึกษาของนักวิทยาศาสตร์กลุ่มหนึ่งพบว่า เมื่อใช้บทนิยามจำเพาะหนึ่งมาอธิบาย หญิงที่มีโรคลมชักชนิดจำกัดเฉพาะส่วนที่ดื้อยากันชัก (intractable partial epilepsy) ประมาณหนึ่งในสามเป็นโรคลมชักที่เกี่ยวข้องกับประจำเดือน[25][26][27] มีการเสนอว่าผลของฮอร์โมนโปรเจสเตอโรนที่ลดลงและเอสโตรเจนที่เพิ่มขึ้นเป็นตัวกระตุ้นอาการชัก[28] เมื่อไม่นานมานี้ การศึกษาแสดงว่าเอสโตรเจนขนาดสูงอาจทำให้เกิดอาการชักหรือทำให้อาการทรุดลง ในขณะที่ฮอร์โมนโปรเจสเตอโรนขนาดสูงสามารถออกฤทธิ์คล้ายยากันชัก[29] การศึกษาโดยวารสารการแพทย์พบว่าหญิงขณะที่มีประจำเดือนนั้นมีโอกาสพยายามฆ่าตัวตายมากกว่ากลุ่มควบคุม 1.68 เท่า[30]
มีการใช้หนูเป็นระบบทดลองเพื่อตรวจสอบกลไกที่เป็นไปได้ ในการใช้ระดับสเตอรอยด์เพศอาจควบคุมการทำหน้าที่ของระบบประสาท ระหว่างส่วนหนึ่งของรอบเป็นสัด (estrous) ของหนูเมื่อโปรเจสเตอโรนมีระดับสูงสุด ตัวรับกาบาของเซลล์ประสาท ชนิดย่อยเดลตา มีระดับสูงสุดด้วย เนื่องจากตัวรับกากบาเหล่านี้เป็นชนิดยับยั้ง เซลล์ประสาทที่มีตัวรับเดลตามากกว่าจะมีโอกาสปล่อยสัญญาณน้อยกว่าเซลล์ที่มีน้อยกว่า ระหว่างส่วนของรอบเป็นสัดของหนูที่ระดับเอสโตรเจนสูงกว่าโปรเจสเตอโรน ระดับของตัวรับเดลตาลดลง เพิ่มกัมมันตภาพของเซลล์ประสาท จึงเพิ่มความวิตกกังวลและความไวรับต่อการชัก[31]
ระดับเอสโตรเจนอาจส่งผลต่อพฤติกรรมของต่อมไทรอยด์[32] ตัวอย่างเช่นในระยะลูเทียม (เมื่อระดับเอสโตรเจนต่ำ) การไหลเวียนของเลือดในต่อมไทรอยด์มีความเร็วต่ำกว่าในระยะถุงน้อย (เอสโตรเจนสูง)[33]
ในหมู่หญิงที่อยู่ด้วยกันใกล้ชิด ครั้งหนึ่งเคยคิดกันว่าการเริ่มต้นมีประจำเดือนจะเกิดพร้อม ๆ กัน ปรากฏการณ์นี้มีการอธิบายครั้งแรกในปี 2514 และมีคำอธิบายที่เป็นไปได้ว่าเป็นฤทธิ์ของฟีโรโมนในปี 2541[34] การวิจัยในครั้งหลังตั้งคำถามถึงสมมติฐานดังกล่าว[35]
การวิจัยชี้ว่าหญิงมีความน่าจะเกิดการบาดเจ็บของเอ็นไขว้หน้าในระยะก่อนตกไข่สูงกว่าระยะหลังตกไข่หลังมีนัยสำคัญ[36]
ภาวะเจริญพันธุ์
แก้ช่วงที่มีภาวะเจริญพันธู์สูงสุด (หรือเวลาที่มีโอกาสตั้งครรภ์สูงสุดจากการมีเพศสัมพันธ์) กินเวลาตั้งแต่ประมาณ 6 วันก่อนการตกไข่ จนถึง 2 วันหลังการตกไข่ (ประมาณ 8 วัน)[37] ในรอบ 28 วันที่มีระยะลูเทียม 14 วันจะตรงกับประมาณสัปดาห์ที่ 2 จนถึงต้นสัปดาห์ที่ 3 มีการพัฒนาหลายวิธีขึ้นเพื่อช่วยให้หญิงกะประมาณวันที่ค่อนข้างเจริญพันธุ์และค่อนข้างไม่เจริญพันธุ์ในรอบเดือน เรียกว่า การนับระยะปลอดภัย (fertility awareness)
มีวิธีทดสอบภาวะเจริญพันธุ์หลายชนิด รวมถึงชุดตรวจปัสสาวะที่ตรวจจับฮอร์โมนในปัสสาวะ อุณหภูมิกายขณะพัก ผลการทดสอบปัสสาวะ หรือการเปลี่ยนแปลงของเมือกปากมดลูก วิธีการนับระยะปลอดภัยซึ่งอาศัยบันทึกความยาวรอบประจำเดือนอย่างเดียว เรียก วิธีที่อาศัยปฏิทิน (calender-based method)[38][39] วิธีการที่ต้องมีการสังเกตอาการแสดงของภาวะเจริญพันธุ์หลักอย่างน้อยหนึ่งอย่างจากสามอย่าง (อุณหภูมิกายขณะพัก, มูกปากมดลูกและตำแหน่งปากมดลูก)[40] เรียก วิธีที่อาศัยอาการ (symptoms-based method)[38][39] วิธีการที่อาศัยฮอร์โมน เรียก วิธีฮอร์โมน (hormonal method) การเปลี่ยนแปลงระดับฮอร์โมนในรอบทำให้เกิดการเปลี่ยนแปลงอย่างอื่น เช่น อุณหภูมิหรือความหนืดของสารคัดหลั่งปากมดลูก วิธีการฮอร์โมนส่วนใหญ่ใช้การตรวจ LH, FSH หรือเอสโตรเจน การทดสอบ LH สามารถใช้ตรวจหาจุดสูงสุดของ LH หรือการเพิ่มกระทันหันของ LH ที่เกิดขึ้น 24 หรือ 36 ชั่วโมงก่อนไข่ตก การทดสอบเหล่านี้เรียก ชุดอุปกรณ์ทำนายการตกไข่ (ovulation predictor kits, OPKs)[41] การทดสอบ FSH ในปัสสาวะสามารถใช้เพื่อตรวจหาปริมาณ FSH ที่ลดลงหรือจุดสูงสุดหรือการเพิ่มขึ้นกระทันหันเมื่อ FSH เริ่มลดลงประมาณ 6 วันก่อนตกไข่ แล้วกลับเพิ่มขึ้นกระทันหันและสูงสุดในเวลาใกล้เคียงกับ LH ทั้งระดับ FSH และ LH โดยสหสัมพันธ์บางทีเป็นตัวชี้วัดการเจริญพันธุ์หรือวัยหมดประจำเดือนด้วย อุปกรณ์คอมพิวเตอร์ที่แปลผลอุณหภูมิกายขณะพัก ผลลัพธ์การทดสอบปัสสาวะ หรือการเปลี่ยนแปลงทางสรีรวิทยาอื่น เรียก เครื่องเฝ้าสังเกตภาวะเจริญพันธุ์ (fertility monitors)
ภาวะเจริญพันธุ์ของหญิงยังขึ้นอยู่กับอายุด้วย[42] เมื่อไข่สำรองทั้งหมดของหญิงเกิดขึ้นในทารกในครรภ์[43] ซึ่งกำหนดให้ตกไข่อีกหลายสิบปีต่อมา มีการเสนอว่าช่วงชีวิตยืนยาวนี้อาจทำให้มีโครมาตินของไข่ไวรับต่อปัญหาการแบ่งตัว การเสื่อมสลาย และการกลายพันธุ์มากกว่าโครมาตินของอสุจิ ซึ่งผลิตอย่างต่อเนื่องตลอดระยะเจริญพันธุ์ของชาย แต่แม้มีสมมติฐานนี้ ก็มีการสังเกตพบผลกระทบของอายุบิดาที่คล้ายกันกับอายุมารดาด้วย
จากการวัดหญิงที่ได้รับการปฏิสนธินอกร่างกาย รอบประจำเดือนที่ยาวนานมีความสัมพันธ์กับอัตราการตั้งครรภ์และการคลอดที่สูงขึ้น แม้ปรับอายุแล้ว[44] ประมาณว่าอัตราคลอดหลังจากผสมเทียมในหญิงที่มีความยาวรอบประจำเดือนยาวกว่า 34 วันมีสูงกว่าหญิงที่มีความยาวรอบประจำเดือนน้อยกว่า 26 วันเกือบสองเท่า ความยาวรอบประจำเดือนที่ยาวขึ้นนั้นยังสัมพันธ์กับการตอบสนองของรังไข่ต่อการกระตุ้นด้วยโกนาโดโทรฟินและคุณภาพของเอ็มบริโอดีขึ้น[44]
ตะคริว
แก้หญิงจำนวนมากประสบกับตะคริวที่เจ็บปวด หรือเรียก อาการปวดระดู ระหว่างการมีประจำเดือน[45] ในหญิงอายุน้อย อาการปวดระดูมักเกิดโดยไม่มีโรคพื้นเดิม แต่ในหญิงสูงอายุขึ้น อาจมีโรคซ่อนอยู่เช่นเนื้องอกมดลูกหรือเยื่อบุมดลูกต่างที่[46] พบบ่อยขึ้นในหญิงที่มีประจำเดือนมาก ประจำเดือนไม่สม่ำเสมอ การเริ่มแรกมีระดูก่อนอายุ 12 ปี และผู้มีน้ำหนักกายน้อย[47] และพบน้อยลงในผู้ออกกำลังกายสม่ำเสมอ และมีลูกเร็ว[47] การรักษาเบื้องต้นมีแผ่นร้อน[46] ยาที่ช่วยได้มียาแก้อักเสบที่มิใช่สเตียรอยด์อย่างไอบูโพรเฟน ยาเม็ดคุมกำเนิด และห่วงอนามัยคุมกำเนิดที่มีโปรเจสโตเจน[47]
พื้นอารมณ์และพฤติกรรม
แก้ระยะต่าง ๆ ของรอบประจำเดือนมีความสัมพันธ์กับพื้นอารมณ์ของหญิง ในบางกรณีฮอร์โมนที่ปล่อยออกมาระหว่างรอบประจำเดือนอาจทำให้พฤติกรรมเปลี่ยนแปลงด้วย การเปลี่ยนแปลงทางพื้นอารมณ์มีได้ตั้งแต่ระดับเล็กน้อยถึงรุนแรง[48] ระยะของรอบประจำเดือนและฮอร์โมนรังไข่อาจทำให้หญิงมีความร่วมรู้สึกเพิ่มขึ้น การเปลี่ยนแปลงระดับฮอร์โมนตามธรรมชาติในระยะต่าง ๆ ของรอบประจำเดือนได้รับการศึกษาร่วมกับคะแนนทดสอบ เมื่อทำแบบฝึกหัดความร่วมรู้สึก หญิงที่อยู่ในระยะถุงน้อยของรอบเดือนมีคะแนนสูงกว่าหญิงที่อยู่ในระยะกลางลูเทียม พบความสัมพันธ์อย่างมีนัยสำคัญระหว่างระดับโปรเจสเตอโรนกับความสามารถในการรับรู้อารมณ์อย่างแม่นยำ ผลการปฏิบัติงานเกี่ยวกับการรับรู้อารมณ์ในหญิงที่มีระดับโปรเจสเตอโรนต่ำจะทำได้ดีกว่าสูง หญิงที่อยู่ในระยะถุงน้อยมีความแม่นยำในการรับรู้อารมณ์ได้ดีกว่าเมื่อเทียบกับหญิงในระยะกลางลูเทียม พบว่าหญิงมีปฏิกิริยามากขึ้นต่อสิ่งเร้าด้านลบเมื่ออยู่ในระยะกลางลูเทียมเมื่อเทียบกับระยะถุงน้อย ซึ่งบ่งชี้ว่ามีปฏิกิริยามากขึ้นต่อความเครียดทางสังคมในระยะกลางลูเทียม[49]
มีการตรวจสอบการตอบสนองต่อความกลัวในหญิงระหว่างสองจุดในรอบประจำเดือน เมื่อฮอร์โมนเอสโตรเจนสูงสุดในระยะก่อนตกไข่ หญิงนั้นบอกการแสดงออกซึ่งความกลัวได้ดีกว่าหญิงที่กำลังมีประจำเดือนอย่างมีนัยสำคัญ ซึ่งเป็นระยะที่ระดับเอสโตรเจนต่ำสุด หญิงบอกใบหน้าเป็นสุขได้ดีเท่า ๆ กัน แสดงให้เห็นว่าการตอบสนองความกลัวเป็นการตอบสนองที่ทรงพลังกว่า กล่าวโดยสรุป ระยะของรอบประจพเดือนและระดับเอสโตรเจนมีสหสัมพันธ์กับการประมวลผลความกลัวในสมองของหญิง[50]
อย่างไรก็ดี การพิจารณาพื้นอารมณ์รายวันของหญิงโดยวัดระดับฮอร์โมนรังไข่นั้นมีความสัมพันธ์ไม่ค่อยมาก เมื่อเทียบกับระดับความเครียดหรือสุขภาพทางกายแล้ว ฮอร์โมนรังไข่มีผลกระทบต่อพื้นอารมณ์โดยรวมน้อยกว่า[51] ซึ่งบ่งชี้ว่าแม้การเปลี่ยนแปลงฮอร์โมนรังไข่อาจมีอิทธิพลต่อพื้นอารมณ์ แต่ระดับวันต่อวันแล้วไม่ได้มีอิทธิพลมากกว่าสิ่งกระตุ้นความเครียดอย่างอื่น
ความรู้สึกและพฤติกรรมทางเพศมีการเปลี่ยนแปลงระหว่างรอบประจำเดือน ก่อนและระหว่างการตกไข่ เอสโตรเจนและแอนโดรเจนระดับสูงส่งผลให้หญิงมีความสนใจในกิจกรรมทางเพศเพิ่มขึ้น[52] แต่หญิงสามารถแสดงความสนใจในกิจกรรมทางเพศได้ในทุกวันของรอบประจำเดือนไม่ว่าอยู่ในช่วงเจริญพันธุ์ ซึ่งต่างกับสัตว์เลี้ยงลูกด้วยนมชนิดอื่น[53]
ทางเลือกคู่
แก้พฤติกรรมที่มีต่อคู่มีเพศสัมพันธ์นั้นมีการเปลี่ยนแปลงในระหว่างรอบประจำเดือนระยะต่าง ๆ[54][55][56] เมื่อใกล้การตกไข่ หญิงอาจมีความดึงดูดทางกายภาพและสนใจเข้าร่วมสังสรรค์กับชายมากขึ้น[57] ในระยะเจริญพันธุ์ของรอบ ดูเหมือนหญิงนิยมชายที่มีความสมชาย (masculine) มากขึ้น[58] ความเข้มข้นของความหึงหวง (mate guarding) แตกต่างกันในระยะต่าง ๆ ของรอบ โดยหญิงในระยะเจริญพันธุ์มีความหึงหวงเพิ่มขึ้น[56][59][60]
ระหว่างระยะเจริญพันธุ์ หญิงบางส่วนอาจรู้สึกความดึงดูดเพิ่มขึ้น มีความเพ้อฝันและความสนใจทางเพศในคู่ชายอื่น (extra pair men) เพิ่มขึ้นและคู่หลักลดลง[57][56][61] หญิงบางคนอาจจีบชายอื่นที่ไม่ใช่คู่ และแสดงความนิยมการร่วมเพศกับชายอื่นที่ไม่ใช่คู่ตน[57][61]
เสียง
แก้ความนิยมจากระดับเสียงเปลี่ยนแปลงได้ตามรอบ เมื่อเสาะหาคู่ร่วมเพศระยะสั้น หญิงอาจนิยมชายระดับเสียงต่ำหรือทุ้ม โดยเฉพาะอย่างยิ่งระหว่างระยะเจริญพันธุ์[61] ในระยะถุงน้อยตอนปลาย ปกติหญิงแสดงความชอบคู่ที่มีเสียงสมชายและลึก (masculine, deep voice)[62] มีการวิจัยศึกษาความดึงดูดของเสียงหญิงตลอดรอบประจำเดือน[63] ระหว่างระยะที่เจริญพันธุ์สูงสุดของรอบประจำเดือน มีหลักฐานจำนวนหนึ่งพบว่าเสียงหญิงนั้นได้รับการจัดอันดับว่ามีความดึงดูดมากกว่าอย่างมีนัยสำคัญ ทั้งนี้ไม่พบผลนี้ในหญิงที่กินยาเม็ดคุมกำเนิด[63]
กลิ่น
แก้มีการสันนิษฐานว่าความชอบของหญิงต่อกลิ่นกายของชายเปลี่ยนไปตามรอบประจำเดือน[64] หญิงในระยะเจริญพันธุ์ของรอบเดือนจัดให้ชายที่มีคะแนนความเป็นใหญ่ (dominance) สูงกว่า มีความเร้าทางเพศ (sexy) มากกว่า นอกจากนี้ระหว่างระยะที่เจริญพันธุ์สูงสุด หญิงยังนิยมกลิ่นของชายที่สมมาตร[56] ไม่พบผลนี้ในหญิงที่รับประทานยาเม็ดคุมกำเนิด[65] นอกจากนี้ระหว่างปลายระยะถุงน้อยและตกไข่ หญิงนิยมกลิ่นของชายที่สมชาย หญิงนิยมกลิ่นของแอนโดสเตอโรน (ตัวควบคุมระดับเทสโทสเทอโรน) อย่างมากในช่วงที่ภาวะเจริญพันธุ์สูงสุดในรอบประจำเดือน ยิ่งไปกว่านั้น หญิงอาจแสดงออกถึงความนิยมในกลิ่นที่ระบุถึงเสถียรภาพของการเจริญเติบโตด้วย[61]
เมื่อพิจารณากลิ่นของหญิงตลอดรอบประจำเดือน มีหลักฐานบางชนิดพบว่าชายใช้สิ่งบอกใบ้ทางกลิ่นเพื่อทราบว่าหญิงใดกำลังตกไข่ ชายจัดให้หญิงที่กำลังตกไข่มีความดึงดูดมากกว่าโดยอาศัยกลิ่นหญิง ชายมีความนิยมกลิ่นของหญิงเจริญพันธุ์มากกว่า[64]
ข้อค้นพบบทบาทของกลิ่นและการสื่อสารทางเคมีต่อพฤติกรรมของมนุษย์ยังเป็นที่ถกเถียงกัน แม้การศึกษาหลายครั้งรายงานบทบาทนี้ แต่ผลมักเล็กน้อยและอาศัยขนาดกลุ่มตัวอย่างขนาดเล็กทำให้มีโอกาสทดลองได้ผลซ้ำน้อย[66] มีความกังขาจากเหตุการขาดหลักฐานที่ใช้การสอบปริมาณสารชีวภาพ (bioassay) สำหรับข้ออ้างว่าโมเลกุลสเตียรอยด์ของการศึกษาทั้ง 4 ครั้งมักยกมาระบุว่ามีบทบาทและอาจมีความลำเอียงในการเลือกจัดพิมพ์การศึกษา[67]
ร่างกาย
แก้ความนิยมสำหรับเครื่องหน้าในคู่ยังเปลี่ยนแปลงในรอบเดือนเช่นกัน ไม่พบความแตกต่างในความนิยมสำหรับคู่ร่วมเพศระยะยาวระหว่างรอบประจำเดือน แต่ในผู้ที่เสาะหาความสัมพันธ์ระยะสั้นมีโอกาสเลือกคู่ที่มีเครื่องหน้าสมชายมากกว่าปกติ[57][62] ซึ่งพบเป็นพิเศษในกรณีที่มีระยะความเสี่ยงการปฏิสนธิสูง และเมื่อระดับเทสโทสเตอโรนในน้ำลายสูง[68] อย่างไรก็ตามเมื่อหญิงอยู่ในระยะลูเทียม (ไม่เจริญพันธุ์) มักนิยมชายและหญิงที่มีใบหน้าออกไปทางหญิง (feminine) มากกว่า[62] นอกจากนี้ยังแสดงความนิยมสำหรับหน้าที่ละม้ายตนและสุขภาพพอ ๆ กันระหว่างระยะลูเทียม[69] ความนิยมเรื่องสุขภาพที่ปรากฏนั้นพบว่าเข้มที่สุดเมื่อระดับโปรเจสเตอโรนสูง[69] นอกจากนี้ในระยะเจริญพันธุ์ของหญิง หญิงหลายคนชอบชายที่มีสีผิวคล้ำขึ้น[61] การวิจัยเกี่ยวกับความสมมาตรของใบหน้าไม่ไปในทิศทางเดียวกัน[70]
ความนิยมรูปลักษณ์นั้นเปลี่ยนแปลงได้ระหว่างระยะเจริญพันธุ์ของคาบ หญิงที่เสาะหาคู่ระยะสั้นมีความชอบชายที่สูงกว่าและสมชายกว่า หญิงยังแสดงความนิยมชายที่มีร่างกายสมชายเมื่อภาวะเจริญพันธุ์สูงสุด[68] พบผลลัพธ์ไม่เป็นไปในทิศทางเดียวกันสำหรับความนิยมความสมมาตรของร่างกายในระยะต่าง ๆ ของคาบ[61]
บุคลิกภาพ
แก้ในคู่ระยะสั้น ระหว่างระยะเจริญพันธุ์ หญิงอาจแสดงออกว่ารู้สึกดึงดูดกับชายที่เหนือกว่าซึ่งมีสถานภาพทางสังคม สำหรับคู่ระยะยาว ไม่มีการเปลี่ยนความชอบลักษณะบุคลิกภาพ (trait) ตลอดรอบประจำเดือน[61]
พฤติกรรมการกิน
แก้พบว่าหญิงมีนิสัยการกินต่างกันในขั้นต่าง ๆ ของรอบประจำเดือน โดยมีการรับประทานอาหารเพิ่มขึ้นในระยะลูเทียมเมื่อเทียบกับระยะถุงน้อย[71][72] คิดเป็นประมาณ 10%[72]
การศึกษาหลายชิ้นแสดงว่าระหว่างระยะลูเทียม หญิงบริโภคคาร์โบไฮเดรต โปรตีน และไขมันเพิ่มขึ้น และการใช้พลังงาน 24 ชั่วโมงเพิ่มขึ้นระหว่าง 2.5–11.5%[73] การบริโภคที่เพิ่มขึ้นในระยะลูเทียมอาจสัมพันธ์กับความชอบอาหารหวานและไขมันสูงเพิ่มขึ้น ซึ่งเกิดขึ้นตามธรรมชาติ ทั้งนี้เนื่องจากในระยะดังกล่าวมีความต้องการมาเมแทบอลิซึมสูงขึ้น[74] โดยเฉพาะอย่างยิ่งหญิงมีแนวโน้มแสดงความอยากช็อกโกแลต และมากขึ้นไปอีกในระยะลูเทียม[73]
หญิงที่มีกลุ่มอาการก่อนมีประจำเดือน (PMS) รายงานการเปลี่ยนแปลงความอยากอาหารในรอบประจำเดือนมากกว่าผู้ไม่มีอาการของ PMS ซึ่งอาจเป็นเพราะผู้มีอาการมีความไวกับการเปลี่ยนแปลงระดับฮอร์โมนมากกว่า[72] ในหญิงที่มีภาวะ PMS การรับประทานอาหารในระยะลูเทียมจะสูงกว่าระยะถุงน้อย[75] อาการอื่นที่ยังไม่ได้กล่างถึงของ PMS รวมถึง การเปลี่ยนแปลงพื้นอารมณ์ และอาการทางกายก็เกิดระหว่างระยะลูเทียมเช่นกัน ไม่พบว่าผู้ที่มีและไม่มีอาการ PMS นิยมอาหารต่างชนิดกัน[71]
มีการใช้ระดับฮอร์โมนแต่ละชนิดในรังไข่ในระยะต่าง ๆ ของรอบอธิบายพฤติกรรมการกินที่เปลี่ยนแปลงนี้ มีผู้แสดงว่าโปรเจสเตอโรนส่งเสริมการสะสมไขมัน ทำให้เกิดการบริโภคอาหารที่มีไขมันมากขึ้นในระยะลูเทียมซึ่งมีระดับโปรเจสเตอโรนสูงขึ้น ยิ่งไปกว่านั้น เมื่อระดับเอสโตรเจนสูง โดปามีนจะแปลงเป็นนอร์อะดรีนาลีนได้อย่างไม่มีประสิทธิภาพ ซึ่งนอร์อะดรีนาลีนนี้เป็นฮอร์โมนกระตุ้นการกิน ฉะนั้นจึงลดความอยากอาหาร[72] ในมนุษย์พบว่าฮอร์โมนรังไข่เหล่านี้ในรอบประจพเดือนมีอิทธิพลต่อการกินไม่หยุด (binge eating)[76]
มีการตั้งทฤษฎีว่าการใช้ยาเม็ดคุมกำเนิดน่าจะมีผลต่อพฤติกรรมการกินเพราะลดหรือกำจัดความแปรปรวนของระดับฮอร์โมน[71] นอกจากนี้ก็มีความคิดว่าสารสื่อประสาทเซโรโทนินมีบทบาทในการรับประทานอาหาร เซโรโทนินเป็นตัวการสำหรับการยับยั้งการกินและควบคุมขนาดมื้ออาหาร ฯลฯ[77] และมีการปรับระดับส่วนหนึ่งโดยฮอร์โมนรังไข่[78]
สำหรับปัจจัยที่มีผลโดยตรงต่อความเสี่ยงของการรับประทานอาหารต่อกระบวนการของประจำเดือน ได้แก่ อายุน้อย น้ำหนักน้อย และอาหารเอง โดยรอบไม่ตกไข่เกิดจากการจำกัดอาหาร ตลอดจนการออกกำลังกายปริมาณมาก[72] และข้อสุดท้ายรอบประจำเดือนจะเกิดผลกระทบจากอาหารมังสวิรัตมากกว่าอาหารที่มิใช่มังสวิรัต[79]
สารเสพติด
แก้การศึกษาผลของการบริโภคแอลกอฮอล์ต่อรอบประจำเดือนนั้นไม่มีผลลัพธ์ไปในทางเดียวกัน[80] อย่างไรก็ดีหลักฐานบางส่วนเสนอว่าหญิงบริโภคแอลกอฮอลมากขึ้นระว่างระยะลูเทียม โดยเฉพาะอย่างยิ่งหากผู้นั้นดื่มจัดหรือมีประวัติติดสุราในครอบครัวอยู่แล้ว[74]
ระดับของการติดสารเสพติดเพิ่มขึ้นตาม PMS ซึ่งส่วนใหญ่เป็นการติดสารเสพติดอย่างนิโคติน ยาสูบ และโคเคน ทฤษฎีเหตุผลเบื้องหลังหนึ่งเสนอว่าการติดสารเสพติดระดับสูงการเสียการควบคุมตัวเองอันเกิดจากความต้องการทางเมแทบอลิซึมที่สูงขึ้นระหว่างระยะลูเทียม[74]
ความผิดปกติของประจำเดือน
แก้การตกไข่น้อย (oligoovulation) หมายถึง การตกไข่ไม่บ่อยหรือไม่สม่ำเสมอ[81] ส่วนถ้าไม่ตกไข่เลย เรียก ภาวะไม่ตกไข่ (anovulation) ทั้งนี้ การขับประจำเดือนยังเกิดได้ตามปกติแม้ไข่ไม่ตก ซึ่งรอบนั้นเรียก รอบไม่ตกไข่ (anovulatory cycle) ในบางรอบ การเจริญของถุงน้อยอาจเริ่มต้นแต่ไม่เสร็จสมบูรณ์ กระนั้นยังมีการผลิตเอสโตรเจนและกระตุ้นการหนาตัวของมดลูก ประจำเดือนชนิดไข่ไม่ตกเกิดจากเยื่อบุโพรงมดลูกที่หนามากที่เกิดจากการได้รับเอสโตรเจนอย่างต่อเนื่องยาวนานเรียกว่า การตกเลือดแบบเล็ดลอดจากเอสโตรเจน (estrogen breakthrough bleeding) เลือดประจำเดือนแบบไม่มีไข่ตกเกิดจากระดับเอสโตรเจนที่ลดฮวบกระทันหัน เรียก การตกเลือดจากการขาด (withdrawal bleeding)[82] รอบเดือนที่ไข่ไม่ตกปกติเกิดก่อนวัยหมดระดู และในหญิงที่มีภาวะกลุ่มอาการรังไข่มีถุงน้ำจำนวนมาก (polycystic ovarian syndrome)[83]
การตกเลือดน้อยมาก (น้อยกว่า 10 มล.) เรียก อาการระดูน้อยเกิน (hypomenorrhea) รอบเดือนสม่ำเสมอที่มีช่วงห่างไม่เกิน 21 วัน เรียก อาการระดูถี่เกิน (polymenorrhea) ประจำเดือนที่มาถี่แต่รอบไม่สม่ำเสมอ เรียก มดลูกตกเลือด (metrorhagia) การตกเลือดหนักกระทันหันหรือปริมาณมากกว่า 80 มล. เรียกว่า ระดูมาก (menorrhagia)[84] ประจำเดือนหนักที่เกิดถี่และไม่สม่ำเสมอ เรียก อาการระดูมากเกินและมดลูกตกเลือด (menometrorrhagia) รอบที่มีช่วงห่างเกิน 35 วันเรียก ภาวะประจำเดือนมาน้อย (oligomenorrhea)[85] ภาวะขาดระดู (amenorrhea) หมายถึง ประจำเดือนขาดไปสาม[84] ถึงหกเดือนขึ้นไป[85] (โดยที่ไม่ใช่การตั้งครรภ์) ระหว่างวัยเจริญพันธุ์ของหญิง ขณะมีประจำเดือนอาจทำให้เกิดอาการปวดได้ เรียก อาการปวดระดู (dysmenorrhea)
รอบและระยะ
แก้รอบประจำเดือนสามารถอธิบายได้ด้วยรอบรังไข่หรือมดลูก รอบรังไข่อธิบายการเปลี่ยนแปลงที่เกิดขึ้นในถุงน้อยของรังไข่ ในขณะที่รอบมดลูกอธิบายการเปลี่ยนแปลงในเยื่อบุมดลูก รอบทั้งสองแบ่งได้เป็นสามระยะ รอบรังไข่ประกอบด้วยระยะถุงน้อย การตกไข่และระยะลูเทียม ขณะที่รอบมดลูกประกอบด้วยประจำเดือน ระยะเพิ่มจำนวน และระยะหลั่ง[1]
รอบรังไข่
แก้ระยะถุงน้อย
แก้ระยะถุงน้อยเป็นส่วนแรกของรอบรังไข่ ในระยะนี้ ถุงน้อยรังไข่จะเจริญเต็มที่และพร้อมปล่อยไข่[1] ครึ่งหลังของระยะนี้ซ้อนทับกับระยะเพิ่มจำนวนของรอบมดลูก
ด้วยอิทธิพลของฮอร์โมนกระตุ้นถุงน้อย (follicle stimulating hormone, FSH) ที่เพิ่มขึ้นระหว่างวันแรก ๆ ของรอบ จะมีถุงน้อยรังไข่จำนวนหนึ่งถูกกระตุ้น ถุงน้อยเหล่านี้ซึ่งมีมาตั้งแต่เกิด และมีการเจริญในช่วงอื่นของปีในกระบวนการสร้างถุงน้อย (folliculogenesis) และแต่ละถุงแย่งกันเจริญ ภายใต้อิทธิพลของฮอร์โมนหลายชนิด ถุงน้อยเหล่านี้จะหยุดเจริญและฝ่อไป ยกเว้นถุงเดียวที่จะเป็นถุงน้อยเด่น (dominant follicle) ในรังไข่และจะเจริญต่อจนเต็มที่ ถุงน้อยที่เจริญเต็มที่ เรียก ถุงน้อยตติยภูมิหรือกราเฟียน (tertiary หรือ Graafian follicle) ภายในบรรจุไข่ (ovum)[87]
การตกไข่
แก้การตกไข่เป็นระยะที่สองของรอบรังไข่ โดยไข่ที่เจริญเต็มที่จะถูกปล่อยออกจากถุงน้อยรังไข่เข้าสู่ท่อนำไข่ (oviduct)[88] ระหว่างระยะถุงน้อย เอสตราไดออล (estradiol) ยับยั้งการปล่อยฮอร์โมนลูทีไนซิง (lutienizing hormone, LH) จากต่อมใต้สมองส่วนหน้า เมื่อไข่เจริญเกือบเต็มที่ ระดับของเอสตราไดออลจะถึงขีดแบ่งซึ่งผลนี้จะกลายเป็นย้อนกลับ และเอสโตรเจนจะกระตุ้นการผลิต LH ปริมาณมากแทน กระบวนการนี้ที่เรียก การเพิ่มกระทันหันของ LH (LH surge) เริ่มต้นประมาณวันที่ 12 ของรอบเฉลี่ย และอาจเกินเวลา 48 ชั่วโมง[89]
ยังไม่เข้าใจกลไกแน่ชัดของการตอบสนองตรงกันข้ามของระดับ LH ต่อเอสตราไดออล[90] มีการแสดงว่าการเพิ่มกระทันหันของฮอร์โมนปล่อยโกนาโดโทรปิน (gonadotropin-releasing hormone, GnRH) ในสัตว์เกิดขึ้นก่อนการเพิ่มกระทันหันของ LH เสนอว่าฤทธิ์หลักของเอสโตรเจนอยู่ที่ไฮโปทาลามัส ซึ่งควบคุมการหลั่ง GnRH[90] โดยในไฮโปทาลามัสมีตัวรับเอสโตเจนต่างกันสองชนิด ได้แก่ ตัวรับเอสโตรเจนแอลฟาซึ่งเป็นตัวการของวงวนเอสตราไดออล-LH และตัวรับเอสโตรเจนบีตา ซึ่งเป็นตัวการของความสัมพันธ์เอสตราไดออล-LH เชิงบวก[91] อย่างไรก็ดีในมนุษย์มีการแสดงว่าเอสตราไดออลระดับสูงสามารถกระตุ้นให้ LH เพิ่มขึ้นได้ 32 เท่า แม้ระดับของ GnRH และความถี่ของพัลส์คงที่[90] ซึ่งเสนอว่าเอสโตรเจนออกฤทธิ์โดยตรงต่อต่อมใต้สมองในการกระตุ้นการเพิ่มกระทันหันของ LH
การปล่อย LH ทำให้ไข่เจริญเต็มที่และทำให้ผนังของถุงน้อยในรังไข่อ่อนแอลง ทำให้ถุงน้อยที่เจริญเต็มที่ปลดปล่อยเซลล์ไข่ทุติยภูมิ[87] ถ้าไข่มีการปฏิสนธิกับอสุจิ เซลล์ไข่ทุติยภูมิจะเจริญต่อเป็นโอโอติด (ootid) แล้วต่อไปเป็นไข่ที่เจริญเต็มที่ ถ้าไข่นั้นไม่เกิดการปฏิสนธิ เซลล์ไข่ทุติยภูมิจะสลายไป ไข่เจริญเต็มที่มีเส้นผ่านศูนย์กลางประมาณ 0.2 มิลลิเมตร[92]
การตกไข่นั้นจะมาจากรังไข่ฝั่งซ้ายหรือขวาเป็นแบบสุ่มเป็นหลัก และไม่มีกระบวนการประสานงานระหว่างสองข้าง[93] ในบางรอบรังไข่สองข้างปล่อยไข่มาพร้อมกัน หากไข่ทั้งสองได้รับการปฏิสนธิจะเกิดแฝดต่างไข่ (แฝดไม่แท้)[94]
หลังปล่อยออกจากรังไข่ ไข่จะถูกชายครุย (fimbria) โบกพัดเข้าสู่ท่อนำไข่ (fallopian tube) ทั้งนี้ชายครุยเป็นขอบของเนื้อเยื่อ ณ ปลายของท่อนำไข่แต่ละข้าง หลังผ่านไปวันหนึ่ง ไข่ที่ไม่ได้รับการปฏิสนธิจะสลายไปในท่อนำไข่[87]
ปกติการปฏิสนธิระหว่างไข่กับตัวอสุจิเกิดในกระเปาะท่อนำไข่ (ampulla) ซึ่งเป็นส่วนที่กว้างที่สุดของท่อนำไข่ ไข่ที่ปฏิสนธิแล้วจะเริ่มกระบวนการเกิดเอ็มบริโอ (embryogenesis) หรือการเจริญทันที เอ็มบริโอที่กำลังเจริญนั้นใช้เวลาสามวันไปถึงมดลูก และอีกสามวันฝังตัวเข้าสู่เยื่อบุมดลูก[87] ปกติเอ็มบริโอเข้าสู่ระยะบลาสโตซิสต์ (blastocyst) ในเวลาที่ฝังตัว
ในหญิงบางส่วน การตกไข่จะมีอาการปวดเป็นลักษณะเฉพาะซึ่งเรียก มิตดทิลชเมิร์ซ (mittelschmerz, ภาษาเยอรมันหมายถึง "การปวดตรงกลาง")[95] การเปลี่ยนแปลงฮอร์โมนอย่างฉับพลันในขณะที่ตกไข่นั้น บางทีอาจทำให้เกิดการตกเลือดกลางรอบเดือนอย่างอ่อน ๆ ได้[96]
ระยะลูเทียม
แก้ระยะลูเทียมเป็นระยะสุดท้ายของรอบรังไข่ และตรงกับระยะหลั่งของรอบมดลูก ระหว่างระยะลูเทียม ฮอร์โมนต่อมใต้สมอง FSH และ LH ทำให้ส่วนที่เหลือของถุงน้อยเด่นเปลี่ยนสภาพเป็นคอร์ปัสลูเทียม (corpus luteum) ซึ่งผลิตโปรเจสเตอโรน ฮอร์โมนโปรเจสเตอโรนที่เพิ่มขึ้นในต่อมหมวกไตเริ่มกระตุ้นการผลิตฮอร์โมนเอสโตรเจน ฮอร์โมนที่ผลิตโดยคอรปัสลูเทียมยังยังยับยั้งการผลิต FSH และ LH ที่คอร์ปัสลูเทียมที่จำเป็นต้องใช้คงสภาพตัวเอง ดังนั้นระดับของ FSH และ LH จึงลดลงอย่างรวดเร็ว และคอร์ปัสลูเทียมจะฝ่อลง[87] ระดับของฮอร์โมนโปรเจสเทอโรนที่ลดลงทำให้เกิดการมีประจำเดือนและการเริ่มต้นรอบถัดไป นับแต่การตกไข่จนถึงการถอนโปรเจสเตอโรนทำให้เริ่มการมีประจำเดือน กระบวนการดังกล่าวกินเวลาประมาณ 2 สัปดาห์ซึ่งถือว่าปกติ สำหรับหญิงแต่ละคน ระยะถุงน้อยมักมีความยาวต่างกันในแต่ละรอบ แต่ระยะลูเทียมจะค่อนข้างคงที่[97]
ทั้งนี้หากไข่ได้รับการปฏิสนธิ คอร์ปัสลูเทียมจะยังคงอยู่ ซินไซทิโอโทรโฟบลาสต์ (syncytiotrophoblast) ซึ่งเป็นชั้นนอกของบลาสโตซิสต์ (blastocyst) ที่ภายในบรรจุเอ็มบริโอ และชั้นนอกของรกในเวลาต่อมา ผลิตฮอร์โมนโกนาโดโทรปินเยื่อหุ้มทารกมนุษย์ (human chorionic gonadotropin, hCG) ซึ่งคล้ายกับ LH และทำหน้าที่คงสภาพคอร์ปัสลูเทียม จากนั้นคอร์ปัสลูเทียมจะหลั่งโปรเจสเตอโดรนต่อไปเพื่อรักษาการตั้งครรภ์ใหม่ การตรวจการตั้งครรภ์ส่วนใหญ่ก็อาศัยดู hCG นี้เอง[87]
รอบมดลูก
แก้รอบมดลูกมีสามระยะ ได้แก่ ประจำเดือน, ระยะเพิ่มจำนวน และระยะหลั่ง[98]
ประจำเดือน
แก้ประจำเดือน (หรือเรียกเมนส์, ระดู, คาบ) เป็นระยะแรกของรอบมดลูก การตกเลือดประจำเดือนปกติเป็นสัญญาณว่าหญิงยังไม่ตั้งครรภ์ (แต่ก็ไม่เสมอไป มีบางปัจจัยที่เป็นเหตุให้ตกเลือดระหว่างตั้งครรภ์ได้ บางปัจจัยเกิดจำเพาะในการตั้งครรภ์ช่วงต้น และอาจทำให้ตกเลือดหนักได้)[99][100][101]
อาการระดูปกติเป็นรอบสม่ำเสมอที่ปกติกินเวลา 3 ถึง 5 วัน แต่พบได้ตั้งแต่ 2 ถึง 7 วันไม่ถือว่าผิดปกติ[95][102] ปริมาณเลือดออกเฉลี่ยในการมีประจำเดือนรอบหนึ่งอยู่ที่ 35 มล. โดยปริมาณระหว่าง 10–80 มล. ถือว่าปกติ[103] หญิงที่มีระดูมากจะมีความเสี่ยงต่อการขาดธาตุเหล็กมากกว่าคนทั่วไป[104] เอนไซม์ชื่อ พลาสมิน ยับยั้งการจับลิ่มของเลือดในเลือดประจำเดือน[105]
พบตะคริวเจ็บในท้อง หลังและต้นขาส่วนบนได้บ่อยในวันแรก ๆ ของการมีประจำเดือน อาการปวดมดลูกมากระหว่างมีประจำเดือน เรียก อาการปวดประจำเดือน และพบได้มากที่สุดในวัยรุ่นและหญิงผู้ใหญ่อายุน้อย (มีผลต่อหญิงวัยรุ่นประมาณ 67.2%)[106] เมื่อเริ่มมีประจำเดือน อากาารของกลุ่มอาการก่อนมีประจำเดือน (PMS) จะค่อย ๆ ลดลง[95] เช่น เจ็บเต้านมและความกระสับกระส่าย ผลิตภัณฑ์ถูกหลักอนามัย ได้แก่ ผ้าอนามัยและผ้าอ้อม (tampon) เป็นสิ่งสำคัญสำหรับใช้ระหว่างมีประจำเดือน
ระยะเพิ่มจำนวน
แก้ระยะเพิ่มจำนวนเป็นระยะที่สองของรอบมดลูก เมื่อเอสโตรเจนทำให้เยื่อบุมดลูกเติบโตหรือเพิ่มจำนวนระหว่างช่วงนี้[87] เมื่อโตเต็มที่ ถุงน้อยรังไข่จะหลั่งเอสตราไดออลและเอสโตรเจนปริมาณเพิ่มขึ้น เอสโตรเจนทั้งสองรูปจะเริ่มการก่อตัวของเยื่อบุมดลูกชั้นใหม่ ซึ่งในทางมิญชวิทยา (histology) ระบุว่าเป็น เยื่อบุมดลูกแบบเพิ่มจำนวน (proliferative endometrium) เอสโตรเจนยังกระตุ้นคริปต์ (crypt) ในปากมดลูกให้หลั่งเมือกปากมดลูก ซึ่งทำให้มีสารคัดหลั่งของช่องคลอด ไม่ว่าหญิงนั้นเกิดความรู้สึกทางเพศหรือไม่ และหญิงที่กำลังนับวันปลอดภัยสามารถใช้เมือกดังกล่าวบอกได้[107]
ระยะหลั่ง
แก้ระยะหลั่งเป็นระยะสุดท้ายของรอบมดลูก และตรงกับระยะลูเทียมของรอบรังไข่ ระหว่างระยะหลั่ง คอร์ปัสลูเทียมผลิตโปรเจสเตอโรน ซึ่งมีบทบาทสำคัญในการทำให้เยื่อบุมดลูกพร้อมรับการฝังตัวของบลาสโตซิสต์ และรองรับการตั้งครรภ์ระยะแรก โดยการเพิ่มเลือดไหลเวียนและสารคัดหลั่งของมดลูก และลดการบีบตัวของกล้ามเนื้อเรียบในมดลูก[108] นอกจากนี้ยังมีผลข้างเคียงทำให้เพิ่มอุณหภูมิกายขณะพักของหญิง[109]
การยับยั้งการตกไข่
แก้การคุมกำเนิด
แก้การคุมกำเนิดชนิดฮอร์โมนออกฤทธิ์ยับยั้งรอบประจำเดือน ผลป้อนกลับเชิงลบของโปรเจสโตเจนลดความถี่พัลส์ของการปล่อยฮอร์โมนปล่อยโกนาโดโทรปิน (GnRH) จากไฮโปทาลามัส ซึ่งลดการปล่อยฮอร์โมนกระตุ้นถุงน้อย (FSH) และฮอร์โมนลูทีไนซิง (LH) จากต่อมใต้สมองส่วนหน้า ระดับ FSH ที่ลดลงยับยั้งการเจริญของถุงน้อย และป้องกันการเพิ่มปริมาณเอสตราไดออล ผลป้อนกลับเชิงลบของโปรเจสโตเจนและการขาดผลป้อนกลับเชิงบวกต่อการหลั่ง LH ของเอสโตรเจนป้องกันการเพิ่มปริมาณกระทันหันของ LH ในกลางรอบ การยับยั้งการเจริญของถุงน้อยและการขาดการเพิ่มปริมาณกระทันหันของ LH นี้เองที่ป้องกันการตกไข่[110][111][112]
ระดับของการยับยั้งการตกไข่ในการคุมกำเนิดชนิดโปรเจสโตเจนอย่างเดียวขึ้นอยู่กับกัมมันตภาพและขนาดของโปรเจสโตเจน การคุมกำเนิดชนิดโปรเจสโตเจนอย่างเดียวขนาดต่ำ อันประกอบด้วยยาเม็ดเฉพาะโปรเจสโตเจน ยาคุมชนิดฝังใต้ผิวหนังยี่ห้อนอร์แพลนต์และจาเดล และระบบสอดในมดลูก มีเรนา (Mirena) ยับยั้งการตกไข่ในรอบประจำเดือนประมาณ 50% และส่วนใหญ่อาศัยฤทธิ์อย่างอื่นมากกว่า เช่น ทำให้เมือกปากมดลูกหนาขึ้น เพื่อประสิทธิภาพในการคุมกำเนิด[113] การคุมกำเนิดชนิกโปรเจสโตเจนอย่างเดียวขนาดกลาง ได้แก่ ยาเม็ดเฉพาะโปรเจสโตเจนยี่ห้อเซราเซต (Cerazette) และยาฝังใต้ผิวหนัง เน็กซ์พลานอน (Nexplanon) ยังปล่อยให้ถุงน้อยเจริญได้บ้าง แต่ยับยั้งการตกไข่ได้สม่ำเสมอในรอบประจำเดือน 97–99% โดยมีการเปลี่ยนแปลงต่อเมือกปากมดลูกแบบเดียวกับโปรเจสโตเจนขนาดต่ำมาก การคุมกำเนิดเฉพาะโปรเจสโตเจนขนาดสูง ยาฉีดยี่ห้อเดโป-โพรเวราและนอริสเตอแรต (์Noristerat) ยับยั้งการเจริญของถุงน้อยและการตกไข่อย่างสิ้นเชิง[113]
การคุมกำเนิดแบบฮอร์โมนผสมมีทั้งเอสโตรเจนและโปรเจสโตเจน ผลป้อนกลับเชิงลบของเอสโตรเจนต่อต่อมใต้สมองส่วนหน้าลดการหลั่ง FSH อย่างมาก ทำให้การคุมกำเนิดด้วยฮอร์โมนรวมมีประสิทธิภาพสูงกว่าในการยับยั้งการเจริญของถุงน้อยและป้องกันการตกไข่ เอสโตรเจนยังลดอุบัติการณ์ของการตกเลือดแบบเล็ดลอด (breakthrough bleeding) ที่ไม่สม่ำเสมอ[110][111][112] การคุมกำเนิดแบบฮอร์โมนรวมหลายชนิด ซึ่งประกอบด้วยยาเม็ด นูวาริง (NuvaRing) และแผ่นแปะคุมกำเนิด ปกติใช้เพื่อทำให้เกิดการตกเลือดจากการขาดอยู่แล้ว ในรอบปกติ ประจำเดือนเกิดเมื่อระดับเอสโตรเจนและโปรเจสเตอโรนลดลงอย่างรวดเร็ว[109] การหยุดใช้ยาคุมกำเนิดแบบฮอร์โมนรวมชั่วคราว (สัปดาห์ที่ใช้ยาหลอก ไม่ใช้แผ่นแปะหรือห่วงเป็นเวลา 1 สัปดาห์) มีฤทธิ์เหมือนกับการปล่อยให้เยื่อบุมดลูกหลุดลอกตัว หากไม่ประสงค์ให้ตกเลือดจากการขาด อาจใช้ฮอร์โมนรวมอย่างต่อเนื่องก็ได้ แต่จะมีความเสี่ยงของการตกเลือดแบบเล็ดลอดสูงขึ้น
การให้นมบุตร
แก้การให้นมบุตรทำให้เกิดผลป้อนกลับเชิงลบต่อการหลั่งแบบพัลส์ของฮอร์โมนหลั่งโกนาโดโทรปิน (GnRH) และฮอร์โมนลูทีไนซิง (LH) ขึ้นอยู่กับความเข้มของผลป้อนกลับเชิงลบ หญิงให้นมบุตรอาจมีการเจริญของถุงน้อยถูกยับยั้งโดยสิ้นเชิง แต่ไม่มีการตกไข่ หรือรอบประจำเดือนปกติอาจดำเนินต่อไปได้[114] การระงับการตกไข่มีโอกาสสำเร็จสูงขึ้นตามความบ่อยของการดูดหัวนมของทารก[115] การผลิตโปรแลคตินที่เกิดขึ้นจากการดูดหัวนมดังกล่าวมีความสำคัญต่อการคงภาวะขาดระดูเนื่องจากการหลั่งน้ำนม[116] โดยเฉลี่ยหญิงที่ให้นมบุตรอย่างเดียวโดยที่ทารกดูดนมบ่อยครั้งจะกลับมามีประจำเดือนประมาณ 14.5 เดือนหลังคลอด มีการตอบสนองหลากหลายในหญิงที่ให้นมบุตรแต่ละคน อย่างไรก็ดี บางคนก็กลับมามีประจำเดือนภายใน 2 เดือน แต่บางคนก็ขาดประจำเดือนได้ถึง 42 เดือนหลังคลอด[117]
การรักษาอย่างอื่น
แก้การชักนำการตกไข่และการกระตุ้นมากเกินของรังไข่แบบมีการควบคุม (controlled ovarian hyperstimulation) เป็นเทคนิคที่ใช้ในการช่วยเจริญพันธุ์ ซึ่งเกี่ยวข้องกับยาช่วยเจริญพันธุ์ เพื่อรักษาการตกไข่ และ/หรือ ผลิตถุงน้อยรังไข่หลายถุง
สามารถชะลอประจำเดือนได้โดยใช้โปรเจสเตอโรนหรือโปรเจสติน สำหรับวัตถุประสงค์นี้ การรับประทานโปรเจสเตอโรนหรือโปรเจสตินทางปากระหว่างวันที่ 20 ของรอบพบว่าชะลอประจำเดือนได้อย่างน้อย 20 วันและประจำเดือนจะเริ่มหลังหยุดใช้ยานี้ 2–3 วัน[118]
สังคมและวัฒนธรรม
แก้ผลิตภัณฑ์อนามัยประจำเดือน
แก้มีผลิตภัณฑ์อนามัยประจำเดือนหลายชนิดสำหรับจัดการกับประจำเดือน[119] ผลิตภัณฑ์ดังกล่าวใช้โดยเฉพาะอย่างยิ่งเพื่อหลีกก่อให้เกิดความเสียหายต่อเสื้อผ้า โดยทั่วไปใช้ในประเทศตะวันตก และพบน้อยกว่าในประเทศด้อยพัฒนาบางส่วนของโลก ผลิตภัณฑ์ดังกล่าว เช่น ผ้าอนามัยและผ้าอ้อม (ใช้แล้วทิ้ง) แผ่นรองประจำเดือนผ้า และถ้วยอนามัย (ซึ่งใช้ซ้ำได้) อาจใช้ผลิตภัณฑ์ทำมือดัดแปลงได้ด้วย เช่น ฝ้าย ผ้า กระดาษชำระ
ในปีหลัง ๆ ปัญหาการเข้าไม่ถึงผลิตภัณฑ์เหล่านี้ได้รู้กันกว้างขวางยิ่งขึ้น และเป็นหัวใจของการอภิปรายว่าจะยกเลิกภาษีส่วนเกินของผลิตภัณฑ์เหล่านี้ หรือแจกให้โดยไม่เสียค่าใช้จ่ายหรือไม่ ในปี 2561 ประเทศสกอตแลนด์เป็นประเทศแรกของโลกที่แจกผ้าอนามัยในโรงเรียนและมหาวิทยาลัยโดยไม่เสียค่าใช้จ่าย[120]
การแยกสันโดษระหว่างมีประจำเดือน
แก้ในบางวัฒนธรรม หญิงถูกบังคับให้แยกเดี่ยวระหว่างมีประจำเดือน เพราะถูกมองว่าสกปรก อันตรายหรือนำพาโชคร้ายแก่ผู้พบ มีการปฏิบัติอยู่ในบางส่วนของเอเชียใต้ โดยเฉพาะอย่างยิ่งในประเทศเนปาล ฉาวปฑี (chhaupadi) เป็นการปฏิบัติทางสังคมที่เกิดในส่วนตะวันตกของประเทศเนปาลสำหรับหญิงฮินดู ซึ่งขัดขวางหญิงมิให้ดำเนินกิจวัตรประจำวันระหว่างมีประจำเดือน หญิงถือว่าไม่บริสุทธิ์ระหว่างช่วงนี้ และถูกกีดกันออกนอกบ้าน และให้อยู่ในเพิงสัตว์ แม้ศาลสูงสุดเนปาลวินิจฉัยให้มิชอบด้วยกฎหมายแล้วในปี 2548 แต่ประเพณียังคงเปลี่ยนแปลงได้ช้า[121][122] หญิงและเด็กหญิงในวัฒนธรรมที่ยังถือปฏิบัติการแยกสันโดษนี้มักถูกจำกัดให้อยู่ในกระท่อมประจำเดือน ซึ่งเป็นสถานที่แยกสันโดษที่ใช้ในวัฒนธรรมที่มีข้อห้ามประจำเดือนที่เข้มงวด ในช่วงหลัง ๆ ประเพณีนี้ถูกวิจารณ์อย่างหนักเพราะมีผู้เสียชีวิต เนปาลกำหนดให้ประเพณีดังกล่าวเป็นความผิดอาญาในปี 2560 หลังมีรายงานผู้เสียชีวิตเนื่องจากถูกบังคับให้แยกสันโดษเป็นเวลานาน แต่การปฏิบัตินี้ยังคงดำเนินต่อ[120]
ศัพทมูลวิทยา
แก้คำว่า "menstruation" ในทางศัพทมูลวิทยา มีความสัมพันธ์กับ "ดวงจันทร์" คำว่า "menstruation" และ "menses" นั้นมาจากคำภาษาละติน mensis (เดือน) ซึ่งมาจากภาษากรีก mene (ดวงจันทร์) และรากของคำภาษาอังกฤษ month และ moon[123]
ดวงจันทร์
แก้แม้ว่าความยาวเฉลี่ยของรอบประจำเดือนมนุษย์จะคล้ายคลึงกับดิถี แต่ในมนุษย์สมัยใหม่ทั้งสองไม่มีความสัมพันธ์กัน[124] เชื่อว่าความสัมพันธ์ดังกล่าวเป็นเรื่องบังเอิญ[125][126] การรับแสงไม่ปรากฏว่ามีผลต่อรอบประจำเดือนในมนุษย์ การวิเคราะห์อภิมานของการศึกษาปี 2539 ไม่พบความสัมพันธ์ระหว่างรอบประจำเดือนของมนุษย์กับดิถี[127] เช่นเดียวกับข้อมูลที่วิเคราะห์จากแอพติดตามรอบชื่อ "คลู" ที่หญิง 1.5 ล้านคนเป็นผู้ให้ข้อมูล จำนวน 7.5 ล้านรอบประจำเดือน อย่างไรก็ดี พบว่าดิถีและรอบประจำเดือนเฉลี่ยยาวแทบเท่ากัน[128]
งาน
แก้ในหลายประเทศ สภานิติบัญญัติและบริษัทอนุญาตให้ลาพักระหว่างมีประจำเดือนอย่างเป็นทางการ โดยพบทั้งมีรายได้และไม่มีรายได้ มักพบในทวีปเอเชียเป็นหลัก ประเทศที่มีนโยบายดังกล่าว ได้แก่ ญี่ปุ่น ไต้หวัน อินโดนีเซีย และเกาหลีใต้[129] การปฏิบัติดังกล่าวเป็นที่ถกเถียงในวัฒนธรรมตะวันตกเนื่องจากมีความกังวลว่าจะยิ่งส่งเสริมการรับรู้ว่าหญิงอ่อนแอ ไร้ประสิทธิภาพ[129] รวมทั้งกังวลว่าไม่ยุติธรรมกับชายด้วย[130][131]
อ้างอิง
แก้- ↑ 1.0 1.1 1.2 1.3 1.4 Silverthorn DU (2013). Human Physiology: An Integrated Approach (6th ed.). Glenview, IL: Pearson Education. pp. 850–890. ISBN 978-0-321-75007-5.
- ↑ Sherwood L (2013). Human Physiology: From Cells to Systems (8th ed.). Belmont, California: Cengage. pp. 735–794. ISBN 978-1-111-57743-8.
- ↑ 3.0 3.1 3.2 3.3 3.4 3.5 "Menstruation and the menstrual cycle fact sheet". Office of Women's Health, USA. 23 December 2014. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 26 June 2015. สืบค้นเมื่อ 25 June 2015.
- ↑ 4.0 4.1 Biggs WS, Demuth RH (October 2011). "Premenstrual syndrome and premenstrual dysphoric disorder". American Family Physician. 84 (8): 918–24. PMID 22010771.
- ↑ "Premenstrual syndrome (PMS) fact sheet". Office on Women's Health, USA. 23 December 2014. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 28 June 2015. สืบค้นเมื่อ 23 June 2015.
- ↑ 6.0 6.1 Women's Gynecologic Health. Jones & Bartlett Publishers. 2011. p. 94. ISBN 9780763756376.
- ↑ 7.0 7.1 7.2 Chiazze L, Brayer FT, Macisco JJ, Parker MP, Duffy BJ (February 1968). "The length and variability of the human menstrual cycle". Jama. 203 (6): 377–80. doi:10.1001/jama.1968.03140060001001. PMID 5694118.
- ↑ 8.0 8.1 Diaz A, Laufer MR, Breech LL (November 2006). "Menstruation in girls and adolescents: using the menstrual cycle as a vital sign". Pediatrics. 118 (5): 2245–50. doi:10.1542/peds.2006-2481. PMID 17079600.
- ↑ "Menopause: Overview". NIH. 28 June 2013.
- ↑ Klump KL, Keel PK, Racine SE, Burt SA, Burt AS, Neale M, และคณะ (February 2013). "The interactive effects of estrogen and progesterone on changes in emotional eating across the menstrual cycle". Journal of Abnormal Psychology. 122 (1): 131–7. doi:10.1037/a0029524. PMC 3570621. PMID 22889242.
- ↑ Lopez KH (2013). Human Reproductive Biology. Academic Press. p. 53. ISBN 9780123821850.
- ↑ Karapanou O, Papadimitriou A (September 2010). "Determinants of menarche". Reproductive Biology and Endocrinology. 8: 115. doi:10.1186/1477-7827-8-115. PMC 2958977. PMID 20920296.
- ↑ Anderson SE, Dallal GE, Must A (April 2003). "Relative weight and race influence average age at menarche: results from two nationally representative surveys of US girls studied 25 years apart". Pediatrics. 111 (4 Pt 1): 844–50. doi:10.1542/peds.111.4.844. PMID 12671122.
- ↑ Al-Sahab B, Ardern CI, Hamadeh MJ, Tamim H (November 2010). "Age at menarche in Canada: results from the National Longitudinal Survey of Children & Youth". BMC Public Health. 10: 736. doi:10.1186/1471-2458-10-736. PMC 3001737. PMID 21110899.
- ↑ Hamilton-Fairley D (2004) [1999]. Lecture notes on obstetrics and gynaecology (PDF) (2nd ed.). Blackwell. p. 29. ISBN 978-1-4051-2066-1. คลังข้อมูลเก่าเก็บจากแหล่งเดิม (PDF)เมื่อ 2018-10-09. สืบค้นเมื่อ 2020-07-30.
- ↑ Macgússon TE (May 1978). "Age at menarche in Iceland". American Journal of Physical Anthropology. 48 (4): 511–4. doi:10.1002/ajpa.1330480410. PMID 655271.
- ↑ "At what age does a girl get her first period?". National Women's Health Information Center. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 23 พฤศจิกายน 2011. สืบค้นเมื่อ 20 พฤศจิกายน 2011.
- ↑ "Clinical topic — Menopause". NHS. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 7 July 2009. สืบค้นเมื่อ 2 November 2009.
- ↑ Beyene Y (1989). From Menarche to Menopause: Reproductive Lives of Peasant Women in Two Cultures. Albany, NY: State University of New York Press. ISBN 978-0-88706-866-9.
- ↑ Shuman T (February 2006). "Your Guide to Menopause". WebMD. สืบค้นเมื่อ 16 December 2006.
- ↑ Kippley J, Kippley S (1996). The Art of Natural Family Planning (4th ed.). Cincinnati: The Couple to Couple League. p. 92. ISBN 978-0-926412-13-2.
- ↑ Lenton EA, Landgren BM, Sexton L (July 1984). "Normal variation in the length of the luteal phase of the menstrual cycle: identification of the short luteal phase". British Journal of Obstetrics and Gynaecology. 91 (7): 685–9. doi:10.1111/j.1471-0528.1984.tb04831.x. PMID 6743610.
- ↑ 23.0 23.1 Lenton EA, Landgren BM, Sexton L, Harper R (July 1984). "Normal variation in the length of the follicular phase of the menstrual cycle: effect of chronological age". British Journal of Obstetrics and Gynaecology. 91 (7): 681–4. doi:10.1111/j.1471-0528.1984.tb04830.x. PMID 6743609.
- ↑ "Migraine and Estrogen Officially Linked". The Daily Headache. 19 April 2006. สืบค้นเมื่อ 19 October 2012.
- ↑ 25.0 25.1 Herzog AG (March 2008). "Catamenial epilepsy: definition, prevalence pathophysiology and treatment". Seizure. 17 (2): 151–9. doi:10.1016/j.seizure.2007.11.014. PMID 18164632.
- ↑ Herzog AG, Harden CL, Liporace J, Pennell P, Schomer DL, Sperling M, และคณะ (September 2004). "Frequency of catamenial seizure exacerbation in women with localization-related epilepsy". Annals of Neurology. 56 (3): 431–4. doi:10.1002/ana.20214. PMID 15349872.
- ↑ Herzog AG, Klein P, Ransil BJ (October 1997). "Three patterns of catamenial epilepsy". Epilepsia. 38 (10): 1082–8. doi:10.1111/j.1528-1157.1997.tb01197.x. PMID 9579954.
- ↑ Scharfman HE, MacLusky NJ (September 2006). "The influence of gonadal hormones on neuronal excitability, seizures, and epilepsy in the female". Epilepsia. 47 (9): 1423–40. doi:10.1111/j.1528-1167.2006.00672.x. PMC 1924802. PMID 16981857.
- ↑ "Menstrual cycle". epilepsy.com. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 15 October 2012. สืบค้นเมื่อ 19 October 2012.
- ↑ Baca-García E, Diaz-Sastre C, Ceverino A, Saiz-Ruiz J, Diaz FJ, de Leon J (2003). "Association between the menses and suicide attempts: a replication study". Psychosomatic Medicine. 65 (2): 237–44. CiteSeerX 10.1.1.494.4039. doi:10.1097/01.PSY.0000058375.50240.F6. PMID 12651991.
- ↑ Maguire JL, Stell BM, Rafizadeh M, Mody I (June 2005). "Ovarian cycle-linked changes in GABA(A) receptors mediating tonic inhibition alter seizure susceptibility and anxiety". Nature Neuroscience. 8 (6): 797–804. doi:10.1038/nn1469. PMID 15895085.
- ↑ Doufas AG, Mastorakos G (2000). "The hypothalamic-pituitary-thyroid axis and the female reproductive system". Annals of the New York Academy of Sciences. 900 (1): 65–76. Bibcode:2000NYASA.900...65D. doi:10.1111/j.1749-6632.2000.tb06217.x. PMID 10818393.
- ↑ Krejza J, Nowacka A, Szylak A, Bilello M, Melhem LY (July 2004). "Variability of thyroid blood flow Doppler parameters in healthy women". Ultrasound in Medicine & Biology. 30 (7): 867–76. doi:10.1016/j.ultrasmedbio.2004.05.008. PMID 15313319.
- ↑ Stern K, McClintock MK (March 1998). "Regulation of ovulation by human pheromones". Nature. 392 (6672): 177–9. Bibcode:1998Natur.392..177S. doi:10.1038/32408. PMID 9515961.
- ↑ Adams C (20 December 2002). "Does menstrual synchrony really exist?". The Straight Dope. The Chicago Reader. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2008-07-20. สืบค้นเมื่อ 10 January 2007.
- ↑ Renstrom P, Ljungqvist A, Arendt E, Beynnon B, Fukubayashi T, Garrett W, และคณะ (June 2008). "Non-contact ACL injuries in female athletes: an International Olympic Committee current concepts statement". British Journal of Sports Medicine. 42 (6): 394–412. doi:10.1136/bjsm.2008.048934. PMC 3920910. PMID 18539658.
- ↑ 37.0 37.1 a) Schwartz, Daniel, et al. "Donor insemination: conception rate according to cycle day in a series of 821 cycles with a single insemina on." Fertility and sterility 31.2 (1979): 226-229. b) Schwartz, D., P. D. M. MacDonald, and V. Heuchel. "Fecundability, coital frequency and the viability of ova." Population studies 34.2 (1980): 397-400. c) Bremme, J. Sexualverhalten und Konzeptionswahrscheinlichkeit. Diss. Med Dissertation, Universität Düsseldorf, 1991. d) Weinberg, C. R., et al. "The probability of conception as related to the ming of intercourse around ovula on." Genus (1998): 129-142. e) Wilcox, Allen J., Clarice R. Weinberg, and Donna D. Baird. "Post-ovulatory ageing of the human oocyte and embryo failure." Human Reproduction 13.2 (1998): 394-397. f) Colombo, Bernardo, and Guido MasaroIo. "Daily fecundability: first results from a new database." Demographic research 3 (2000). g) Dunson, David B., Bernardo Colombo, and Donna D. Baird. "Changes with age in the level and duration of fertility in the menstrual cycle." Human reproduction 17.5 (2002): 1399-1403. h) Wilcox, Allen J., Clarice R. Weinberg, and Donna D. Baird. "Timing of sexual intercourse in relation to ovulation—effects on the probability of conception, survival of the pregnancy, and sex of the baby." N Engl J Med 1995.333 (1995): 1517-1521. i) Dunson, D. B., et al. "Assessing human fertility using several markers of ovula on." Statistics in medicine 20.6 (2001): 965-978. j) Dunson, David B., et al. "Day-specific probabilities of clinical pregnancy based on two studies with imperfect measures of ovula on." Human Reproduction 14.7 (1999): 1835-1839. k) Stanford, Joseph B., and David B. Dunson. "Effects of sexual intercourse patterns in me to pregnancy studies." American Journal of Epidemiology 165.9 (2007): 1088-1095. l) Frank-Herrmann, Petra, et al. "Determina on of the fertile window: Reproductive competence of women–European cycle databases." Gynecological endocrinology 20.6 (2005): 305-312. m) Dunson, David B., and Clarice R. Weinberg. "Accounting for unreported and missing intercourse in human fertility studies." Statistics in Medicine 19.5 (2000): 665-679. n) Bilian, Xiao, et al. "Conception probabilities at different days of menstrual cycle in Chinese women." Fertility and sterility 94.4 (2010): 1208- 1211. o) Stanford, Joseph B., and David B. Dunson. "Effects of sexual intercourse patterns in me to pregnancy studies." American Journal of Epidemiology 165.9 (2007): 1088-1095. p) Lynch, Courtney D., et al. "Es ma on of the day‐specific probabilities of conception: current state of the knowledge and the relevance for epidemiological research." Paediatric and Perinatal Epidemiology 20.s1 (2006): 3-12. q) Dunson, David B., and Clarice R. Weinberg. "Modelling human fertility in the presence of measurement error." Biometrics 56.1 (2000): 288-292. r) Wilcox, Allen J., Clarice R. Weinberg, and Donna D. Baird. "Post-ovulatory ageing of the human oocyte and embryo failure." Human Reproduction 13.2 (1998): 394-397. s) Kühnert, Bianca, and Eberhard Nieschlag. "Reproductive functions of the ageing male." Human reproduction update 10.4 (2004): 327-339. t) Stanford, Joseph B., George L. White Jr, and Harry Hatasaka. "Timing intercourse to achieve pregnancy: current evidence." Obstetrics & Gynecology 100.6 (2002): 1333-1341.
- ↑ 38.0 38.1 World Health Organization (2015). Medical Eligibility Criteria for Contraceptive Use:Fertility awareness-based methods. Fifth edition. World Health Organization (WHO). hdl:10665/181468. ISBN 9789241549158.
- ↑ 39.0 39.1 Curtis KM, Tepper NK, Jatlaoui TC, Berry-Bibee E, Horton LG, Zapata LB, และคณะ (July 2016). "U.S. Medical Eligibility Criteria for Contraceptive Use, 2016" (PDF). MMWR. Recommendations and Reports. 65 (3): 1–103. doi:10.15585/mmwr.rr6503a1. PMID 27467196.
- ↑ Weschler (2002), p.52
- ↑ MedlinePlus Encyclopedia LH urine test (home test)
- ↑ Leridon H (July 2004). "Can assisted reproduction technology compensate for the natural decline in fertility with age? A model assessment". Human Reproduction. 19 (7): 1548–53. doi:10.1093/humrep/deh304. PMID 15205397.
- ↑ Krock L (October 2001). "Fertility Throughout Life". 18 Ways to Make a Baby. NOVA Online. สืบค้นเมื่อ 24 December 2006. Haines C (January 2006). "Your Guide to the Female Reproductive System". The Cleveland Clinic Women's Health Center. WebMD. สืบค้นเมื่อ 24 December 2006.
- ↑ 44.0 44.1 Brodin T, Bergh T, Berglund L, Hadziosmanovic N, Holte J (November 2008). "Menstrual cycle length is an age-independent marker of female fertility: results from 6271 treatment cycles of in vitro fertilization". Fertility and Sterility. 90 (5): 1656–61. doi:10.1016/j.fertnstert.2007.09.036. PMID 18155201.
- ↑ Ju H, Jones M, Mishra G (1 January 2014). "The prevalence and risk factors of dysmenorrhea". Epidemiologic Reviews. 36 (1): 104–13. doi:10.1093/epirev/mxt009. PMID 24284871.
- ↑ 46.0 46.1 "Menstruation and the menstrual cycle fact sheet". Office of Women's Health. December 23, 2014. เก็บจากแหล่งเดิมเมื่อ 26 June 2015. สืบค้นเมื่อ 25 June 2015.
- ↑ 47.0 47.1 47.2 Osayande AS, Mehulic S (March 2014). "Diagnosis and initial management of dysmenorrhea". American Family Physician. 89 (5): 341–6. PMID 24695505.
- ↑ Schmidt PJ, Nieman LK, Danaceau MA, Adams LF, Rubinow DR (January 1998). "Differential behavioral effects of gonadal steroids in women with and in those without premenstrual syndrome". The New England Journal of Medicine. 338 (4): 209–16. doi:10.1056/NEJM199801223380401. PMID 9435325.
- ↑ Derntl B, Hack RL, Kryspin-Exner I, Habel U (January 2013). "Association of menstrual cycle phase with the core components of empathy". Hormones and Behavior. 63 (1): 97–104. doi:10.1016/j.yhbeh.2012.10.009. PMC 3549494. PMID 23098806.
- ↑ Schwartz DH, Romans SE, Meiyappan S, De Souza MJ, Einstein G (September 2012). "The role of ovarian steroid hormones in mood". Hormones and Behavior. 62 (4): 448–54. doi:10.1016/j.yhbeh.2012.08.001. PMID 22902271.
- ↑ Pearson R, Lewis MB (March 2005). "Fear recognition across the menstrual cycle". Hormones and Behavior. 47 (3): 267–71. doi:10.1016/j.yhbeh.2004.11.003. PMID 15708754.
- ↑ Levay S, Baldwin J, Baldwin J (2015). "Women's Bodies". Discovering Human Sexuality. Massachusetts: Sinauer Associtates, Inc. p. 44. ISBN 9781605352756.
- ↑ Thornhill R, Gangestad SW (2008). "Background and Overview of the Book". The Evolutionary Biology of Human Female Sexuality. New York: Oxford University Press. p. 12. ISBN 9780195340990.
- ↑ Gildersleeve K, Haselton MG, Fales MR (September 2014). "Meta-analyses and p-curves support robust cycle shifts in women's mate preferences: reply to Wood and Carden (2014) and Harris, Pashler, and Mickes (2014)". Psychological Bulletin. 140 (5): 1272–1280. doi:10.1037/a0037714. PMID 25180805.
- ↑ Gildersleeve K, DeBruine L, Haselton MG, Frederick DA, Penton-Voak IS, Jones BC, Perrett DI (11 April 2013). "Shifts in Women's Mate Preferences Across the Ovulatory Cycle: A Critique of Harris (2011) and Harris (2012)". Sex Roles (ภาษาอังกฤษ). 69 (9–10): 516–524. doi:10.1007/s11199-013-0273-4. ISSN 0360-0025.
- ↑ 56.0 56.1 56.2 56.3 Levay S, Valente SM (2006). "Sexual Attraction and Arousal". Human Sexuality. Massachusetts: Sinauer Associates Inc. pp. 217–253. ISBN 978-0878934652.
- ↑ 57.0 57.1 57.2 57.3 Thornhill R, Gangestad SW (2008). "Women's Estrus, Pair Bonding and Extra-Pair Sex". The Evolutionary Biology of Human Female Sexuality. New York: Oxford University Press. pp. 246–256. ISBN 9780195340990.
- ↑ DeBruine L, Jones BC, Frederick DA, Haselton MG, Penton-Voak IS, Perrett DI (December 2010). "Evidence for menstrual cycle shifts in women's preferences for masculinity: a response to Harris (in press) "Menstrual cycle and facial preferences reconsidered"". Evolutionary Psychology. 8 (4): 768–75. doi:10.1177/147470491000800416. PMID 22947833.
- ↑ Thornhill R, Gangestad SW (2008). "Coevolutionary Processes". The Evolutionary Biology of Human Female Sexuality. New York: Oxford University Press. pp. 290–321. ISBN 9780195340990.
- ↑ Levay S, Baldwin J, Baldwin J (2015). "Sex and Evolution". Discovering Human Sexuality. Massachusetts: Sinauer Associates, Inc. p. 565. ISBN 9781605352756.
- ↑ 61.0 61.1 61.2 61.3 61.4 61.5 61.6 Thornhill R, Gangestad SW (2008). "Women's Estrus". The Evolutionary Biology of Human Female Sexuality. New York: Oxford University Press. pp. 207–234. ISBN 9780195340990.
- ↑ 62.0 62.1 62.2 Levay S, Baldwin J, Baldwin J (2015). "Attraction, Arousal, and Response". Discovering Human Sexuality. Sunderland, Massachusetts U.S.A: Sinauer Associates, Inc. p. 135. ISBN 9781605352756.
- ↑ 63.0 63.1 Women's voice attractiveness varies across the menstrual cycle. Evolution and Human Behavior. 1 July 2008;29(4):268–274. English. doi:10.1016/j.evolhumbehav.2008.02.001.
- ↑ 64.0 64.1 Thornhill R, Gangestad SW (2008). "Concealed Fertility". The Evolutionary Biology of Human Female Sexuality. New York: Oxford University Press. pp. 266–290. ISBN 9780195340990.
- ↑ Gangestad SW, Thornhill R (May 1998). "Menstrual cycle variation in women's preferences for the scent of symmetrical men". Proceedings. Biological Sciences. 265 (1399): 927–33. doi:10.1098/rspb.1998.0380. PMC 1689051. PMID 9633114.
- ↑ Wyatt TD (June 2020). "Reproducible research into human chemical communication by cues and pheromones: learning from psychology's renaissance". Philosophical Transactions of the Royal Society of London. Series B, Biological Sciences. 375 (1800): 20190262. doi:10.1098/rstb.2019.0262. PMID 32306877. สืบค้นเมื่อ 20 June 2020.
- ↑ Wyatt TD (April 2015). "The search for human pheromones: the lost decades and the necessity of returning to first principles". Proceedings. Biological Sciences. 282 (1804): 20142994. doi:10.1098/rspb.2014.2994. PMID 25740891. สืบค้นเมื่อ 20 June 2020.
- ↑ 68.0 68.1 DeBruine L, Jones BC, Frederick DA, Haselton MG, Penton-Voak IS, Perrett DI (December 2010). "Evidence for menstrual cycle shifts in women's preferences for masculinity: a response to Harris (in press) "Menstrual cycle and facial preferences reconsidered"". Evolutionary Psychology. 8 (4): 768–75. doi:10.1177/147470491000800416. PMID 22947833.
- ↑ 69.0 69.1 Jones BC, DeBruine LM, Perrett DI, Little AC, Feinberg DR, Law Smith MJ (February 2008). "Effects of menstrual cycle phase on face preferences". Archives of Sexual Behavior. 37 (1): 78–84. doi:10.1007/s10508-007-9268-y. PMID 18193349.
- ↑ Gildersleeve K, Haselton MG, Fales MR (September 2014). "Do women's mate preferences change across the ovulatory cycle? A meta-analytic review". Psychological Bulletin. 140 (5): 1205–59. doi:10.1037/a0035438. PMID 24564172.
- ↑ 71.0 71.1 71.2 Dye L, Blundell JE (June 1997). "Menstrual cycle and appetite control: implications for weight regulation". Human Reproduction. 12 (6): 1142–51. doi:10.1093/humrep/12.6.1142. PMID 9221991.
- ↑ 72.0 72.1 72.2 72.3 72.4 Buffenstein R, Poppitt SD, McDevitt RM, Prentice AM (December 1995). "Food intake and the menstrual cycle: a retrospective analysis, with implications for appetite research". Physiology & Behavior. 58 (6): 1067–77. doi:10.1016/0031-9384(95)02003-9. PMID 8623004.
- ↑ 73.0 73.1 Davidsen L, Vistisen B, Astrup A (December 2007). "Impact of the menstrual cycle on determinants of energy balance: a putative role in weight loss attempts". International Journal of Obesity. 31 (12): 1777–85. doi:10.1038/sj.ijo.0803699. PMID 17684511.
- ↑ 74.0 74.1 74.2 Gailliot MT, Hildebrandt B, Eckel LA, Baumeister RF (2010). "A theory of limited metabolic energy and premenstrual syndrome symptoms: Increased metabolic demands during the luteal phase divert metabolic resources from and impair self-control". Review of General Psychology. 14 (3): 269–282. doi:10.1037/a0018525.
- ↑ Wurtman JJ, Brzezinski A, Wurtman RJ, Laferrere B (November 1989). "Effect of nutrient intake on premenstrual depression". American Journal of Obstetrics and Gynecology. 161 (5): 1228–34. doi:10.1016/0002-9378(89)90671-6. PMID 2589444.
- ↑ Klump KL, Keel PK, Culbert KM, Edler C (December 2008). "Ovarian hormones and binge eating: exploring associations in community samples". Psychological Medicine. 38 (12): 1749–57. doi:10.1017/S0033291708002997. PMC 2885896. PMID 18307829.
- ↑ Blundell JE (December 1984). "Serotonin and appetite". Neuropharmacology. 23 (12B): 1537–51. doi:10.1016/0028-3908(84)90098-4. PMID 6152027.
- ↑ Bethea CL, Gundlah C, Mirkes SJ (1 January 2000). "Ovarian steroid action in the serotonin neural system of macaques". Novartis Foundation Symposium. 230: 112–30, discussion 130-3. doi:10.1002/0470870818.ch9. PMID 10965505.
- ↑ Dye L, Blundell JE (June 1997). "Menstrual cycle and appetite control: implications for weight regulation". Human Reproduction. 12 (6): 1142–51. doi:10.1093/humrep/12.6.1142. PMID 9221991.
- ↑ Carroll HA, Lustyk MK, Larimer ME (December 2015). "The relationship between alcohol consumption and menstrual cycle: a review of the literature". Archives of Women's Mental Health. 18 (6): 773–81. doi:10.1007/s00737-015-0568-2. PMC 4859868. PMID 26293593.
- ↑ Galan N (16 April 2008). "Oligoovulation". about.com. สืบค้นเมื่อ 12 October 2008.
- ↑ Weschler (2002), p.107
- ↑ Anovulation จาก eMedicine
- ↑ 84.0 84.1 Menstruation Disorders จาก eMedicine
- ↑ 85.0 85.1 Oriel KA, Schrager S (October 1999). "Abnormal uterine bleeding". American Family Physician. 60 (5): 1371–80, discussion 1381-2. PMID 10524483.
- ↑ Day-specific probabilities of clinical pregnancy based on two studies with imperfect measures of ovulation. Human Reproduction. 1999;14(7):1835–1839. doi:10.1093/humrep/14.7.1835. PMID 10402400.
- ↑ 87.0 87.1 87.2 87.3 87.4 87.5 87.6 Losos JB, Raven PH, Johnson GB, Singer SR (2002). Biology. New York: McGraw-Hill. pp. 1207–09. ISBN 978-0-07-303120-0.
- ↑ Ovulation Test เก็บถาวร 2016-05-02 ที่ เวย์แบ็กแมชชีน at Duke Fertility Center. Retrieved 2 July 2011
- ↑ "Ovulation Calendar". Pregnology.
- ↑ 90.0 90.1 90.2 Lentz GM, Lobo RA, Gershenson DM, Katz VL (2013). Comprehensive gynecology. St. Louis: Elsevier Mosby. ISBN 978-0-323-06986-1. สืบค้นเมื่อ 5 April 2012.
- ↑ Hu L, Gustofson RL, Feng H, Leung PK, Mores N, Krsmanovic LZ, Catt KJ (October 2008). "Converse regulatory functions of estrogen receptor-alpha and -beta subtypes expressed in hypothalamic gonadotropin-releasing hormone neurons". Molecular Endocrinology. 22 (10): 2250–9. doi:10.1210/me.2008-0192. PMC 2582533. PMID 18701637.
- ↑ Gray HD (1918). "The Ovum". Anatomy of the human body. Philadelphia: Lea & Febiger – โดยทาง Bartleby.com.
- ↑ Ecochard R, Gougeon A (April 2000). "Side of ovulation and cycle characteristics in normally fertile women". Human Reproduction. 15 (4): 752–5. doi:10.1093/humrep/15.4.752. PMID 10739814.
- ↑ "Multiple Pregnancy: Twins or More — Topic Overview". WebMD Medical Reference from Healthwise. 24 July 2007. สืบค้นเมื่อ 5 October 2008.
- ↑ 95.0 95.1 95.2 Goldenring JM (1 February 2007). "All About Menstruation". WebMD. สืบค้นเมื่อ 5 October 2008.
- ↑ Weschler (2002), p.65
- ↑ Weschler (2002), p.47
- ↑ Guyton AC, Hall JE, บ.ก. (2006). "Chapter 81 Female Physiology Before Pregnancy and Female Hormones". Textbook of Medical Physiology (11th ed.). Elsevier Saunders. pp. 1018ff. ISBN 9780721602400.
- ↑ Greenfield M (17 September 2001). "Subchorionic Hematoma in Early Pregnancy". Ask Our Experts. DrSpock.com. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 15 September 2008. สืบค้นเมื่อ 21 September 2008.
- ↑ Anderson-Berry AL, Zach T (10 December 2007). "Vanishing Twin Syndrome". Emedicine.com. สืบค้นเมื่อ 21 September 2008.
- ↑ Ko P, Yoon Y (23 August 2007). "Placenta Previa". Emedicine.com. สืบค้นเมื่อ 21 September 2008.
- ↑ "Menstruation and the Menstrual Cycle". Womenshealth.gov. 23 December 2014. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 26 June 2015.
- ↑ Healy DL (24 พฤศจิกายน 2004). "Menorrhagia Heavy Periods — Current Issues". Monash University. ABN 12 377 614 012. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 16 ตุลาคม 2013.
- ↑ Harvey LJ, Armah CN, Dainty JR, Foxall RJ, John Lewis D, Langford NJ, Fairweather-Tait SJ (October 2005). "Impact of menstrual blood loss and diet on iron deficiency among women in the UK". The British Journal of Nutrition. 94 (4): 557–64. doi:10.1079/BJN20051493. PMID 16197581.
- ↑ Shiraishi M (สิงหาคม 1962). "Studies on identification of menstrual blood stain by fibrin-plate method. I. A study on the incoagulability of menstrual blood". Acta Medicinae Okayama. 16: 192–200. PMID 13977381. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 9 สิงหาคม 2014.
- ↑ Sharma P, Malhotra C, Taneja DK, Saha R (February 2008). "Problems related to menstruation amongst adolescent girls". Indian Journal of Pediatrics. 75 (2): 125–9. doi:10.1007/s12098-008-0018-5. PMID 18334791.
- ↑ Weschler T (2002). Taking Charge of Your Fertility (Revised ed.). New York: HarperCollins. pp. 359–361. ISBN 978-0-06-093764-5.
- ↑ Lombardi J (1998). Comparative Vertebrate Reproduction. Springer. p. 184. ISBN 9780792383369.
- ↑ 109.0 109.1 Weschler (2002), pp.361-2
- ↑ 110.0 110.1 Trussell J (2007). "Contraceptive Efficacy". ใน Hatcher, Robert A., และคณะ (บ.ก.). Contraceptive Technology (19th rev. ed.). New York: Ardent Media. ISBN 978-0-9664902-0-6.
- ↑ 111.0 111.1 Speroff L, Darney PD (2005). "Oral Contraception". A Clinical Guide for Contraception (4th ed.). Philadelphia: Lippincott Williams & Wilkins. pp. 21–138. ISBN 978-0-7817-6488-9.
- ↑ 112.0 112.1 Brunton LL, Lazo JS, Parker K, บ.ก. (2005). Goodman & Gilman's The Pharmacological Basis of Therapeutics (11th ed.). New York: McGraw-Hill. pp. 1541–71. ISBN 978-0-07-142280-2.
- ↑ 113.0 113.1 Glasier A (2006). "Contraception". ใน DeGroot LJ, Jameson JL (บ.ก.). Endocrinology (5th ed.). Philadelphia: Elsevier Saunders. pp. 3000–1. ISBN 978-0-7216-0376-6.
- ↑ McNeilly AS (2001). "Lactational control of reproduction". Reproduction, Fertility, and Development. 13 (7–8): 583–90. doi:10.1071/RD01056. PMID 11999309.
- ↑ Kippley J, Kippley S (1996). The Art of Natural Family Planning (4th ed.). Cincinnati, OH: The Couple to Couple League. p. 347. ISBN 978-0-926412-13-2.
- ↑ Stallings JF, Worthman CM, Panter-Brick C, Coates RJ (February 1996). "Prolactin response to suckling and maintenance of postpartum amenorrhea among intensively breastfeeding Nepali women". Endocrine Research. 22 (1): 1–28. doi:10.3109/07435809609030495. PMID 8690004.
- ↑ "Breastfeeding: Does It Really Space Babies?". The Couple to Couple League International. Internet Archive. 17 January 2008. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 17 January 2008. สืบค้นเมื่อ 21 September 2008., which cites:
- Kippley SK, Kippley JF (November–December 1972). "The relation between breastfeeding and amenorrhea: report of a survey". JOGN Nursing; Journal of Obstetric, Gynecologic, and Neonatal Nursing. 1 (4): 15–21. doi:10.1111/j.1552-6909.1972.tb00558.x. PMID 4485271.
- Kippley S (November–December 1986). "Breastfeeding survey results similar to 1971 study". The CCL News. 13 (3): 10. and (January–February 1987) 13 (4): 5.
- ↑ Goldstuck N (2011). "Progestin potency – Assessment and relevance to choice of oral contraceptives". Middle East Fertility Society Journal. 16 (4): 248–253. doi:10.1016/j.mefs.2011.08.006. ISSN 1110-5690.
- ↑ "Periods". U.K. National Health Service.
- ↑ 120.0 120.1 Canning M (September 2019). "Menstrual Health and the Problem with Menstrual Stigma". The Federation of American Women's Clubs Overseas, Inc. (FAWCO).
- ↑ "Nepal: Emerging from menstrual quarantine". United Nations High Commissioner for Refugees (UNHCR). August 2011.
- ↑ Sharma S (15 September 2005). "Women hail menstruation ruling". BBC News.
- ↑ Allen K (2007). The Reluctant Hypothesis: A History of Discourse Surrounding the Lunar Phase Method of Regulating Conception. Lacuna Press. p. 239. ISBN 978-0-9510974-2-7.
- ↑ Vertebrate Endocrinology (5 ed.). Academic Press. 2013. p. 361. ISBN 9780123964656.
- ↑ Gutsch WA (1997). 1001 things everyone should know about the universe (1st ed.). New York: Doubleday. p. 57. ISBN 9780385482233.
- ↑ Barash DP, Lipton JE (2009). "Synchrony and Its Discontents". How women got their curves and other just-so stories evolutionary enigmas ([Online-Ausg.]. ed.). New York: Columbia University Press. ISBN 9780231518390.
- ↑ As cited by Adams, Cecil, "What's the link between the moon and menstruation?" เก็บถาวร 2008-05-17 ที่ เวย์แบ็กแมชชีน (accessed 6 June 2006):
Abell GO, Singer B (1983). Science and the Paranormal: Probing the Existence of the Supernatural. Scribner Book Company. ISBN 978-0-684-17820-2. - ↑ "The myth of moon phases and menstruation". Clue. 3 December 2018. สืบค้นเมื่อ 3 December 2018.
- ↑ 129.0 129.1 Matchar E (16 May 2014). "Should Paid 'Menstrual Leave' Be a Thing?". สืบค้นเมื่อ 21 June 2015.
- ↑ Price C (11 October 2006). "Should women get paid menstruation leave?". Salon. สืบค้นเมื่อ 16 March 2016.
- ↑ "Menstrual Leave: Delightful or Discriminatory?". Lip Magazine. สืบค้นเมื่อ 16 March 2016.
แหล่งข้อมูลอื่น
แก้วิกิมีเดียคอมมอนส์มีสื่อเกี่ยวกับ Menstrual cycle